14897 0
Этапы и механизмы формирования наддесневой зубной бляшки, значение ее биохимической деятельности
Зубная бляшка — полупрозрачная мягкая неминерализованная субстанция, прилежащая к пелликуле.Зубная бляшка всегда обнаруживается в естественных углублениях зуба — фиссурах; накапливается на контактных поверхностях и в пришеечной области (слоем от 3 до 60 мкм — в зависимости от механических воздействий); редко обнаруживается на буграх функционирующих зубов. Зубная бляшка может, кроме того, формироваться на поверхности пломб и коронок, причем интенсивность налетообразования убывает в ряду «пластмасса -> цемент ->амальгама -> золото».
В составе зубной бляшки доминируют микроорганизмы: они составляют 70% ее массы, заселяя органическую матрицу с плотностью до 300 млн микробных клеток в 1 мм3 и весом 1 мг.
Описаны механизмы образования зубной бляшки на эмали гладкой поверхности зуба. Выделяют три фазы этого процесса:
1) инициальная (первичная) колонизация;
2) быстрый бактериальный рост;
3) обновление бляшки (вторичная колонизация).
Инициальная колонизация происходит в течение первых 8-48 часов
после тщательного очищения зуба. Это сложный процесс, включающий в себя не только взаимодействие между бактериями и средой, но и взаимовлияние бактерий (конкуренция, синэргизм). За это время реализуется несколько этапов присоединения микроорганизмов к пелликуле.
I этап: происходит сближение между пелликулой и микробной клеткой, обеспеченное электростатическим взаимодействием между биполярными белками, богатыми пролинами, лежащими на поверхности пелликулы и полярно заряженными галактозаминовыми структурами поверхности микробной клетки. Роль первопоселенцев в норме играют представители защитной микрофлоры (S. mitis, S. sanguis, S intermedius, S. oralis), но в ситуациях, связанных с риском кариеса, их может опередить S. mutans.
II этап: механическое прикрепление микробных клеток к поверхностному слою пелликулы при помощи особых выростов клеточной мембраны (пилей);
III этап: создание необратимых химических связей между специальными белками-адгезинами поверхности микробной клетки и комплементарными группами гликопротеидов поверхности пелликулы (рис. 5.13).
Рис. 5.13. Инициальная колонизация пелликулы (по Сакстону, 1975).
Следует отметить, что на проксимальных поверхностях и в фиссурах, где механическое очищение поверхности зуба затруднено или невозможно, инициальная колонизация происходит проще, без специальных «закрепительных хитростей» и становится посильной многим менее специализированным, чем S. mutans, микроорганизмам.
После того, как вся свободная поверхность пелликулы окажется заселенной, бактерии-пионеры выделяют в матрикс бляшки вещества, стимулирующие активное размножение микроорганизмов прилежащей среды — начинается вторая фаза образования зубной бляшки. Быстрый прирост биомассы бляшки происходит путем присоединения к базовому слою множества других микроорганизмов (до 50 видов), в том числе и тех, которые не могли бы самостоятельно инициировать образование бляшки.
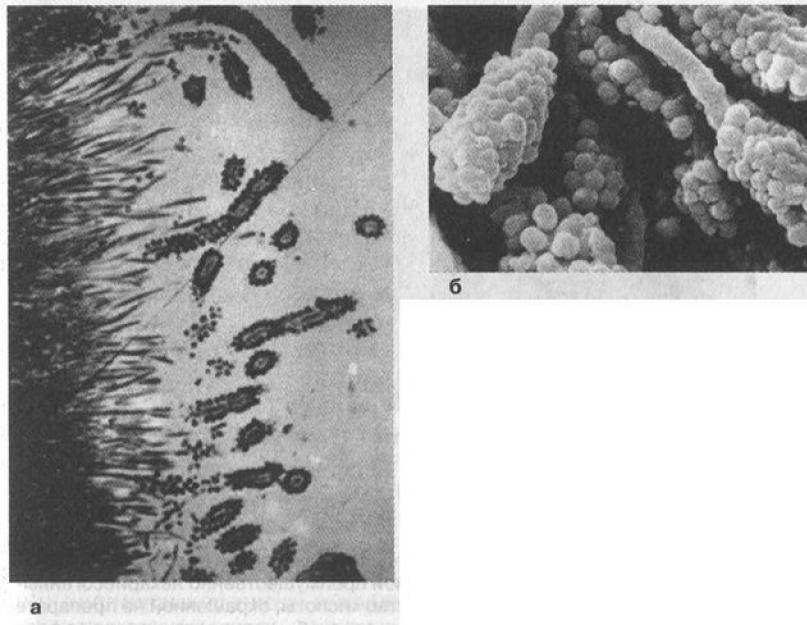
Микробные клетки вырабатывают специальные вещества, способствующие их соединению друг с другом — адгезии и когезии. Зубная бляшка растет вширь и ввысь, увеличивая свою массу к концу первых суток вдвое (рис. 5.14).

Рис. 5.14. 3-я фаза формирования бляшки (вторичная колонизация): образование «кукурузных початков» из палочковидных и кокковых микроорганизмов: а - при увеличении x1000, по Листенгартену, 1976, б - при увеличении х8000, по Сакстону, 1973 г.
Зрелая бляшка имеет циркуляторную систему: наслоения плотных и рыхлых биомасс пронизаны каналами для перемещения воды, питательных веществ, продуктов метаболизма.
Фаза обновления (ремоделирования) зубной бляшки характеризуется снижением темпов прироста массы, начинается со вторых суток и может продолжаться сколь угодно долго. Видовой состав бляшки определяется тем, насколько условия, складывающиеся в ней и в оральной среде (доступность кислорода, углеводов, кислотность среды) благоприятны для жизни тех или иных микроорганизмов: говорят о селекции микроорганизмов, о «воспитании бляшки» (см. рис. 5.15). Если в бляшке формируется и поддерживается кислая среда, нормальный баланс микроорганизмов нарушается, и в лидеры выходит кариесогенная микрофлора.

Рис. 5.15. Изменения в биоценозе зубных отложений по мере их накопления.
Биохимические процессы в зубной бляшке во многом зависят от ее видового состава (см. рис. 5.16).

Рис. 5.16. Микробное производство кислоты в бляшке после полоскания раствором сахарозы: а - в бляшке, сформированной преимущественно некариесогенными микроорганизмами, небольшое количество кислоты, окрашенной на препарате в черный цвет, произведено в поверхностных слоях; б - кариесогенная микрофлора произвела гораздо больше кислоты, сконцентрированной в глубине бляшки вблизи эмали (по Аксельссону, 2004).
Около 50% от общего числа микроорганизмов, образующих юный налет у кариеслабильных лиц, составляет Streptococcus mutans (рис. 5.17). Этот грамположительный кокк, впервые описанный в 1924 г. Кларком, назван S. mutans из-за большого морфологического разнообразия, внешнего вида колоний. S. mutans наилучшим образом приспособлен к жизни в зубном налете: он является факультативным анаэробом; потребляет углеводы и гликопротеиды слюны и пелликулы (а с другой стороны — благодаря бактериофагу может в течение долгого времени обходиться минимумом пищи, нуждаясь только в витаминах); умеет фиксироваться на гладкой поверхности.

Рис. 5.17. Streptococcus mutans.
Очень важной является способность S. mutans к переработке углеводов (рис. 5.18 и 5.19). Полисахариды (крахмал), разлагаемые ферментами слюны и микроорганизмов до димеров (мальтоза, лактоза, фруктоза, сахароза), поступающие с пищей готовые димеры (сахароза) и моносахароза (глюкоза) входят в микробный цикл гликолиза, конечным продуктом которого является молочная кислота. Интенсивное выделение Н+ в среду, прилежащую к зубу, нарушает в ней кислотно-щелочной баланс и провоцирует растворение апатитов.

Рис. 5.18. Общая схема углеводного обмена в микробном налете.

Рис. 5.19. Гликолиз в микробной клетке S. mutans.
Сахароза (пищевой сахар) является оптимальным субстратом для S. mutans, способным превращать его в три необходимых для роста клеток и бляшки вещества:
Глюкозу, используемую для выработки энергии, синтеза гликогена (депо), полисахаридов клеточной стенки и бактериальной капсулы;
. леван — полимер, который запасается в микробной клетке как «консервы» глюкозы и поддерживает гликолиз (и, соответственно, продукцию молочной кислоты) в «голодные» времена;
. глюкан — клейкий полимер, обеспечивающий присоединение микроорганизмов и других составляющих бляшки друг к другу, формирование матрицы, дальнейший рост и обновление налета.
. активности жевательного механического воздействия на зуб;
. стадии прорезывания зуба;
. состояния периодонта;
. индивидуальных гигиенических привычек;
. от использования оральных профилактических продуктов.
Во-первых, кариесогенная бляшка образуется при наличии определенных видов микроорганизмов. Сообщают, что весь мир заражен всего 3—5 штаммами S. mutans (пандемия!), которые успешно передаются от матери к ребенку с ее слюной при целовании пальчиков ребенка, пробе пищи из бутылочки или ложки ребенка и т.д. До прорезывания зубов в полости рта преобладает S. salivarius, заселяющий поверхность языка, S. mutans в это время проходит через полость рта «транзитом». Как только над десной показывается коронка зуба, она может быть колонизирована S. mutans. В стандартных условиях образование кариесогенной бляшки отмечено у детей в возрасте 12—18 мес, который называют «окном для инфицирования».
Активность зубной бляшки и ее рост зависят, во-вторых, от наличия пищевого субстрата. При постоянных поставках углеводов (кормление по требованию, сон с бутылочкой, наполненной сладким питьем, сон у груди, частые перекуски и т.д.) в налете непрерывно производится молочная кислота в количестве, обеспечивающем кислую среду (рН=5,5), благоприятную для селекции S. mutans. При дефиците сахарозы бляшка организует менее «выгодные» с энергетической точки зрения биохимические процессы с разложением пируватов до относительно слабых кислот (пропионовой, муравьиной, уксусной, янтарной, яблочной), углекислого газа и этилового спирта. В этих случаях рН не достигает значений, комфортных для кариесогенной флоры.
Объем бляшки зависит еще от того, каким механическим (гигиенический уход, активность жевания, характер пищи и т.д.) и химическим (использование препаратов с антисептическими и т.п. свойствами) воздействиям она подвергается.
Наиболее комфортные условия для жизнедеятельности бляшки складываются в местах, где ее не тревожит ни воздействие пищи, ни движения губ, языка, тока слюны: в межпроксимальных пространствах, на поверхности прорезывающихся зубов, в глубине фиссур.
Зубная бляшка в отличие от мягкого зубного налета и пищевых остатков практически не обнаруживается при клиническом осмотре. Выявить ее можно при помощи высушивания (матовая поверхность) и окрашивания (рис. 5.20, см. цв. вкл.).
Удаление зубной бляшки возможно при проведении гигиенических мероприятий — путем механического разрушения и «соскабливания». Избавиться от бляшки механическим способом навсегда невозможно, так как он быстро «регенерирует», однако не позволяя налету созреть, человек предупреждает снижение в нем рН до критических величин, при которых может начаться деминерализация. Активность бляшки можно контролировать фармакологическими средствами.
Мягкий зубной налет
Мягкий зубной налет (materia alba) наслаивается поверх зубного налета. Эта рыхлая, пористая субстанция состоит главным образом из переработанных пищевых остатков и воды.Налет может быть довольно объемным, но он не имеет структурной организации и надежных механизмов соединения с подлежащими слоями, поэтому является непрочным. С точки зрения кариесологии, зубной налет вреден тем, что служит «пищевым складом» для налета и поддерживает его разрушительную деятельность. Кроме того, продукты жизнедеятельности микрофлоры налета раздражают ткани десны, являются причиной дурного запаха изо рта.
Мягкий зубной налет хорошо заметен глазу, легко собирается зондом, активно сорбирует красители. Налет отчасти удаляется при полосканиях, чистке щеткой, нитями и т.д.
Если зубной налет существует на поверхности эмали долго, он уплотняется, организует тесные связи с налетом, пелликулой и надежно фиксируется вместе с ними на зубе. Помимо всех названных выше неприятностей, плотный зубной налет порождает эстетические проблемы, так как прокрашивается пищевыми красителями в желто-коричневые тона, иногда — в темно-бурый (у курильщиков), зеленый (с помощью хромогенных хлорофиллсодержащих бактерий) или черный (при участии хромогенов или в присутствии железа) цвета. Избавиться от плотного пигментированного налета можно только с помощью очень жестких абразивных средств или профессиональных устройств для гигиены.
Зубной налет служит основой для формирования наддесневого камня, который образуется при пропитывании налета минералами ротовой жидкости.
Т.В.Попруженко, Т.Н.Терехова
Зубные отложения и их роль в развитии кариеса зубов и заболеваний пародонта. Методы удаления зубных отложений.
Необходимо: таблицы с гигиеническими индексами, зубной камень на фантомах, зубная щетка, флосс, резинки, наконечники, штрипсы, набор для удаления зубного камня.
Вопрос 1. Классификация зубных отложений.
Зубные отложения подразделяют на 2 группы (минерализованные и неминерализованные). К неминерализованным относится: кутикула, пелликула, мягкий зубной налет, зубная бляшка. К минерализованным относится: наддесневой и поддесневой зубной камень.
Неминерализованные зубные отложения.
Кутикула – это остатки эмалевого органа, то есть эта оболочка зуба присутсвует на зубе в момент его прорезывания. Однако при жевании в области бугров эта оболочка стирается.
Пелликула – производное слюны, состоит из аминокислот и сахаров, из которых образуются полисахариды. Роль пелликулы неоднозначна: с одной стороны, она защищает кристаллы гидроксиапатита от килост, с другой – способствует прикреплению микроорганизмов к поверхности зуба.
Мягкий зубной налет – состоит из остатков пищи, слущенных клеток эпителия полости рта и отдельных микроорганизмов. Зубной налет определяется визуально, удаляется при интесивном полоскании или с помощью зубной щетки. Сам по себе зубной налет не является кариесогенным, так как в его составе нет колоний анаэробных микроорганизмов.
Вопрос 2. (продолжение) Зубная бляшка. Состав и механизм образования.
Зубная бляшка – скопление бактерий, которые плотно фиксированы на поверхности зуба и способны при определенных условиях создать кислую среду на ограниченном участке эмали. Это мягкий, ПРОЗРАЧНЫЙ, клейкий материал, состоящий из бактерий и продуктов их жизнедеятельности, НЕ СОДЕРЖИТ ОСТАТКОВ ПИЩИ, НЕ УДАЛЯЕТСЯ ОБЫЧНОЙ ЗУБНОЙ ЩЕТКОЙ.
Рост зубной бляшки :
Уже через 2 часа после профессиональной гигиены полости рта на поверхности эмали образуется пелликула.
На поверхности зуба фиксируются микроорганизмы, имеющие способность к избирательному прикреплению к гидроксиапатиту и пелликуле (СТРЕПТОКОККИ – STR.SANGUIS, АКТИНОМИЦЕТЫ, ПЕПТОСТРЕПТОКОККИ). В этот период бляшка в основном состоит из аэробных колоний микроорганизмов (незрелая бляшка).
В течение 3-х суток происходит «созревание» бляшки – рост анаэробных колоний (STR.MUTANS). С этого времени сахароза, находящаяся в зубном налете в результате гликолиза преобразуется в большое количество молочной кислоты, значение рН достигает 5,5-5,0.
Вопрос 3. Какова роль зубной бляшки в развитии кариеса?
В результате процессов гликолиза, происходящих на поверхности эмали, образуется молочная кислота, происходит закисление среды, что приводит к локальной деминерализации эмали. В результате увеличиваются межпризменные пространства и микроорганизмы проникают в эмаль – начинается кариозный процесс.
Почему слюна, обладающая буферной емкостью, не нейтрализует образующуюся молочную кислоту?
Зубная бляшка выполняет роль щита: она препятствует проникновению кислорода к поверхности эмали, препятствует проникновению кальция и фосфора из слюны, препятствует деятельности буферных систем слюны.
ПРИМЕНЕНИЕ ФТОРСОДЕРЖАЩИХ ПАСТ И ЭЛИКСИРОВ БЕСПОЛЕЗНО, ЕСЛИ ПАЦИЕНТ ЧИСТИТ ЗУБЫ ПЛОХО, И НА ПОВЕРХНОСТИ ЗУБОВ ПРИСУТСВЕТ ЗУБНАЯ БЛЯШКА!!!
Где наиболее часто локализуется зубная бляшка?
Там, где не происходит механического очищения поверхности эмали при жевании, где пациенты недостаточно хорошо очищают поверхность эмали. ПРИШЕЕЧНЫЕ ОБЛАСТИ, ФИССУРЫ, МЕЖЗУБНЫЕ ПРОМЕЖУТКИ, СЛЕПЫЕ ЯМКИ ЗУБОВ.
Зубная бляшка - это высокоупорядоченное бактериальное сообщество. Существование микроорганизмов внутри своего рода панциря (биопленки) существенно меняет их свойства, в частности изменяется степень вирулентности и резистентности, поверхностная пленка является защитой от действия антибиотиков и антимикробных компонентов ротовой жидкости. Например, время проникновения ципрофлоксацина внутрь биопленки Pseudomonas aerugenosa увеличивается в 30 раз по сравнению со временем, требуемым для проникновения препарата внутрь одиночной клетки, а устойчивость к антимикробным препаратам возрастает в 50- 1000 раз по сравнению со свободными и «флоттируюшими» микроорганизмами.
Достаточно подробно изучена динамика образования зубной бляшки , которая начинает формироваться уже через 2 ч после чистки зубов. В течение суток на поверхности зуба преобладает кокковая флора, спустя 24 ч - палочковидные бактерии, через 2 сут - нитевидные бактерии. Полностью сформированная зубная бляшка образуется через 6-9 дней и представляет собой массу бактерий, которые около поверхности зуба располагаются строго под прямым углом. Ближе к периферии их расположение становится не таким упорядоченным.
По мере развития зубной бляшки изменяется и ее состав. Сначала преобладают аэробные микроорганизмы (существующие в присутствии кислорода), позже - по мере созревания бляшки - анаэробные.
В последние годы многие ученые рассматривают зубную бляшку как биопленку. Сущность нового подхода состоит в следующем: в соответствии с очередностью внедрения микроорганизмов в состав бляшек последними ее заселяют нитевидные и веретенообразные формы, выделяющие экзополисахариды, которые образуют вязкую субстанцию. Таким образом, все входящие в состав бляшки микробы оказываются изолированными от других микробных сообществ в своем «общежитии». В таком состоянии эта биопленка (или бляшка) имеет прямой доступ к питанию, а значит, к размножению и реализации своего повреждающего потенциала на прилежащие мягкотканные образования (в частности, на клетки соединительного эпителия).
Более того, входя в состав биопленок , бактерии обретают новые свойства за счет обмена генной информацией между колониями, в частности приобретают большую вирулентность и в то же время резистентность к антибактериальным воздействиям. Именно этим и объясняется потеря чувствительности микроорганизмов к ранее эффективным лечебным препаратам при хроническом течении процесса и, соответственно, при длительном лечении в отличие от свободных или плавающих микробов, не связанных в биопленки.
Этот феномен , вероятно, и является причиной клинических неудач, неэффективности антибактериальных препаратов, к которым флора при лабораторных исследованиях оказывалась чувствительной: чувствительными были «свободные» бактерии, которые и используются в микробиологических исследованиях.
Поэтому местные антисептические полоскания должны быть не просто эффективными к присутствующим микроорганизмам - они должны проникать через биопленку, чтобы иметь непосредственный контакт с находящимися внутри ее бактериями.
Состав зубных бляшек сильно варьирует у разных индивидуумов. Одной из причин такого различия является разное поступление с пищей углеводов, которые способствуют накоплению в бляшке органических кислот.
В процессе формирования зубной бляшки
различают три основные фазы:
1-я фаза - формирование пелликулы, которая покрывает поверхность зуба.
2-я фаза - первичное микробное обсеменение.
3-я фаза - вторичное микробное обсеменение и сохранение бляшки.
Зубной камень – плотное отложение, представляющее собой скопление зубного налета, пропитанного минералами. В его состав входят: микроорганизмы, остатки пищи и клеток эпителия, минералы и гликопротеиды слюны. Зубной камень не вызывает боли или дискомфорта, но способствует развитию патологических процессов и может иметь серьезные последствия: кариес , гингивит , пародонтит , расшатывание и потеря зуба.
Основной причиной появления зубного камня является недостаточная гигиена рта, а именно зубной налет, который не удаляется во время чистки зубов.
Зубной камень очень распространенное явление. При стоматологическом осмотре он обнаруживается у 80% пациентов. Наличие зубного камня на своих зубах можно определить самостоятельно, проведя ногтем по языковой стороне зуба. Зубной камень прощупывается, как выпуклость или ступенька, расположенная ближе к десне.
Виды зубного камня:
- Наддесневой зубной камень (слюнный). Видимый зубной камень – образуется на коронке зуба. Чаще на поверхностях, обращенных к языку и на шейке зуба. Формируется на основе зубного налета и компонентов слюны. Приводит к деминерализации эмали, способствует развитию кариеса.
- Поддесневой зубной камень (сывороточный). Внешне незаметный. Обнаруживается при стоматологическом обследовании зубодесневых карманов. Образуется на корнях зуба из компонентов сыворотки крови и воспалительного экссудата. Темнее и плотнее слюнного камня. Приводит воспалению десен, расшатыванию и потере зуба, поэтому считается опаснее наддесневого камня.
- Зубной налет и зубной камень образуется у всех людей, но с разной скоростью;
- Зубной камень быстрее растет во время сна, а не после еды;
- Первым формируется наддесневой зубной камень. Затем он спускается вниз по корню зуба, вызывая развитие поддесневого зубного камня;
- Главную роль в обызвествлении зубного камня играет фосфор, а не кальций;
- В камнях на верхних зубах преимущественно живут бактерии, которые нуждаются в кислороде (аэробы) стрептококки и лактобаниллы. На нижних преобладают виды, которые обходятся без кислорода (анаэробы) вейлонеллы и фузобактерии. Последние чаще вызывают кариес;
- Зубной камень может сформироваться на молочных и коренных зубах, а также на протезах;
- Поддесневой зубной камень по составу схож с камнями, которые образуются в почках и протоках печени.
Анатомия зуба, обменные процессы в полости рта
Зуб – это окостеневший отросток слизистой оболочки. Каждый зуб располагается в альвеолярном отростке верхней или нижней челюсти.Зуб состоит из нескольких частей:
- Коронка – верхняя видимая часть зуба.
- Шейка – переходная часть между корнем и коронкой зуба.
- Корень – часть зуба, утопленная в ячейку челюстной кости.
- Зубодесневой карман – небольшое пространство между десной и корнями зуба.
- Цемент – плотная минерализованная костная ткань, покрывающая корни зуба.
- Пульпа – рыхлая соединительная ткань, заполняющая полость зуба. Содержит волокна, нервы и кровеносные сосуды.
- Дентин – плотная твердая волокнистая субстанция, составляющая основную часть зуба. Дентин имеет сходство с костной тканью, но не содержит тел клеток и в его составе меньше кальция. В ходе жизни человека дентин постоянно обновляется, в отличие от эмали.
- 70% неорганических веществ (гидроксиаппатит кальция, фосфат магния, фторид кальция)
- 30% воды и органических веществ (коллагеновые волокна и клеточные включения).
- Основное вещество дентина имеет несколько компонентов: предентин, интерглобулярный, околопульпарный, зернистый слой Томса. Структура основного вещества - это коллагеновые фибриллы (нити), собранные в пучки, и расположенные между ними белковые и минеральные включения. Частицы пигмента придают дентину желтоватый оттенок.
- Дентинные канальцы – трубочки, пронизывающие основное вещество, которые идут от пульпы к эмали. в полостях канальцев содержатся нервные окончания, отростки одонтобластов и дентинная жидкость. С ними связана чувствительность зуба, которая возникает при раздражении нервных окончаний через истонченную эмаль.
- Эмаль – полупрозрачная твердая наружная оболочка зуба, самая плотная ткань в организме. Однако она довольно хрупкая и может трескаться от ударов и перепадов температур. Толщина эмали в коронке 3,5 мм, а в шейке 0,1 мм. Эмаль не содержит клеток, как другие ткани и органы, а состоит из кристаллов, собранных в пучки - призмы. Поэтому она не способна к восстановлению и регенерации и трещины на эмали не затягиваются.
- 95% неорганические вещества (гидроксиапатит магний, карбонаты, фосфаты кальция, а также фтор, цинк, медь, железо);
- 4% органические вещества (белки, жиры, углеводы);
- 1% жидкости.
 Даже здоровая эмаль имеет шероховатую структуру и покрыта микротрещинами. Они появляются при потреблении горячей или холодной пищи, горячих напитков на морозе, соприкосновении зубов с табачным дымом. Эти факторы приводят к неравномерному расширению зубной эмали. Между призмами образуются широкие промежутки, превращающиеся в микротрещины.
Даже здоровая эмаль имеет шероховатую структуру и покрыта микротрещинами. Они появляются при потреблении горячей или холодной пищи, горячих напитков на морозе, соприкосновении зубов с табачным дымом. Эти факторы приводят к неравномерному расширению зубной эмали. Между призмами образуются широкие промежутки, превращающиеся в микротрещины.К эмали не проникают питательные вещества через кровеносные сосуды, поэтому она не способна к восстановлению. Укрепление и питание эмали в основном проходит за счет компонентов слюны. Обмен веществ в эмали проходит на ионном уровне и включает в себя два процесса: минерализацию и деминерализацию.
- Минерализация – поступление минеральных веществ из дентина и из слюны. Если преобладают процессы минерализации, то эмаль укрепляется, уменьшается чувствительность зубов к горячему и холодному, снижается риск развития кариеса. Основа минерализации – это притягивание отрицательно заряженных ионов кальция и фосфора, к положительно заряженным ионам молекул эмали.
- Деминерализация – выход минеральных веществ из эмали в окружающие ткани. При преобладании этого процесса эмаль становится хрупкой, истончается и повышается риск развития стоматологических болезней. Этот процесс преобладает на участках, покрытых зубным камнем и крупными скоплениями зубного налета.
Интересно, что чем выше степень минерализации и прочнее эмаль, тем она прозрачнее. В этом случае, через нее просвечивает желтоватый дентин. Поэтому временные зубы с низкой степенью минерализации эмали кажутся белее.
Процессы минерализации в ротовой полости связаны и с образованием зубного камня. Однако это не означает, что твердые зубные отложения образуются только у людей с высоким уровнем минерализации. Напротив, зубной камень чаще обнаруживается у пациентов с тонкой деминерализованной эмалью. Это происходит потому, что бактерии зубного камня притягивают ионы минералов гораздо интенсивнее, чем эмаль зуба. Рассмотрим этот процесс подробнее.
Этапы формирования зубного камня
- Пелликула
Состав. Она состоит из гелеобразных компонентов слюны (гликопротеинов и муцина), остатков микроорганизмов и клеток эпителия.
Время образования. Пелликула появляется на зубе через 20 минут после чистки, для ее формирования достаточно контакта зуба со слюной.
Место образования. Покрывает всю поверхность коронки. Присутствует у всех людей.
- Мягкий зубной налет
 Мягкий зубной налет
– рыхлое пористое образование, которое непрочно крепится к поверхности зуба. Первые сутки после образования он не имеет тесной связи с эмалью и может быть удален во время чистки. Постепенно зубной налет уплотняется и может окрашиваться различными пигментами.
Мягкий зубной налет
– рыхлое пористое образование, которое непрочно крепится к поверхности зуба. Первые сутки после образования он не имеет тесной связи с эмалью и может быть удален во время чистки. Постепенно зубной налет уплотняется и может окрашиваться различными пигментами.Состав.
Хаотично расположенные остатки пищи, вода, бактериальные клетки, грибы.
Время образования.
Появляется через 2-3 часа после чистки зубов.
Место образования.
Покрывает всю поверхность зуба, где нет тесного контакта с грубой пищей и языком.
- Зубная бляшка
Образование зубной бляшки проходит в три этапа: Состав.
10% бактерий и 90% продуктов, выделяемых ими в процессе жизнедеятельности. Чем толще бляшка, тем больше в ней анаэробных бактерий (вейонеллы и фузобактерии), не требующих для жизнедеятельности кислорода. Именно эти бактерии продуцируют кислоты, которые разрушают зубную эмаль.
Состав.
10% бактерий и 90% продуктов, выделяемых ими в процессе жизнедеятельности. Чем толще бляшка, тем больше в ней анаэробных бактерий (вейонеллы и фузобактерии), не требующих для жизнедеятельности кислорода. Именно эти бактерии продуцируют кислоты, которые разрушают зубную эмаль.
Время образования.
Начинает формироваться через 24-48 часов после чистки зубов.
Место образования.
Участки, где нет тесного контакта с пищей, поверхностью зубов и языком: неровности, промежутки между зубами, естественные углубления зуба, пришеечная область.
- Зубной камень
 Зубной камень –
отвердевшая зубная бляшка, насыщенная минералами. По своей структуре зубной камень это чередование слоев бактерий и минералов.
Зубной камень –
отвердевшая зубная бляшка, насыщенная минералами. По своей структуре зубной камень это чередование слоев бактерий и минералов.Состав. 80% неорганических веществ: кальций, магний, фосфаты, карбонаты. 20% воды и органических веществ: гликопротеидов слюны, бактерий. Состав бактерий, формирующих органическую часть зубного камня, у разных людей может отличаться. Но основу его составляют: стрептококки, дифтероиды, пептострептококки и вейлонеллы.
Время образования. Первые очаги обызвествления зубной бляшки появляются через 2-3 дня после ее формирования. Далее рост камня происходит довольно быстро, в среднем по 1% от сухой массы за день. Весь процесс обызвествления занимает до 2-х недель. Максимального объема зубной камень достигает через 6-9 месяцев. На время образования камня во многом влияет гигиена полости рта, состав слюны и индивидуальные особенности организма.
Место образования. Преимущественно на шейках зубов. Особенно часто на языковой стороне резцов, где он может охватывать сразу несколько зубов, формируя каменный мост. Часто на щечной (наружной) поверхности премоляров и моляров.
Как происходит процесс минерализации зубного камня?
Клеточная оболочка бактерий зубной бляшки имеет отрицательный заряд, который притягивает положительно заряженные ионы фосфора и кальция. Благодаря этому происходит минерализация и затвердение зубного налета.
Старт обызвествления происходит в той части налета, которая прилегает к зубной эмали. Поначалу это отдельные островки. Они постепенно увеличиваются в размере и образуют один крупный зубной камень.
В последние годы получила популярность теория адгезии . Согласно ей белки, входящие в состав пелликулы, обеспечивают механическое взаимодействие органической части налета и минералов, содержащихся в слюне.
Почему появляется камень на зубах?
Зубной налет и зубной камень образуется абсолютно у всех людей, но с разной скоростью. На этот процесс влияет множество факторов:- Несоблюдение гигиены полости рта . Для того чтобы избавиться от зубного налета, предшественника зубного камня, необходимо чистить зубы 2 раза в день. Желательно проводить чистку после завтрака и ужина. Кроме того требуется использовать зубную нить для очищения участков между зубами, куда не проникают щетинки. Несоблюдение этих правил приводит к быстрому увеличению налета, который в дальнейшем превращается в зубной камень.
- Некачественные зубные щетки и пасты . Качественная зубная щетка должна быть жесткой и иметь щетинки разной длины с закругленными концами. В этом случае удается очистить поверхность зуба и межзубные промежутки. Слишком мягкие или стертые зубные щетки не в состоянии справиться с этой задачей. Зубная паста должна содержать мелкие абразивные частицы и иметь индекс RDA свыше 50. Чем выше этот показатель, тем больше абразивных частиц и лучше очищение зубов. С удалением налета лучше всего справляется диоксид кремния.
- Пища, богатая углеводами . Такая пища является хорошей питательной средой для бактерий и способствует их размножению. Микроорганизмы составляют основную часть налета и обеспечивают появление новых слоев зубного камня. Кроме того бактерии перерабатывают глюкозу и фруктозу, выделяя органические кислоты. Эти вещества способны растворять апатиты, из которых состоит зубная эмаль.
- Снижение рН. Повышенная кислотность слюны приводит гиперминерализации – ионы фосфора, кальция и калия откладываются на поверхности зубного камня. Повысить кислотность в полости рта способны: сигаретный дым, пристрастие к сладостям, кислой пище и напиткам, преобладание стрептококков в микрофлоре рта.
- Повышение рН . Пародонтопатогенные микроорганизмы во рту перерабатывают мочевину, и выделяют щелочные продукты обмена, повышающие рН (понижающие кислотность). При снижении кислотности слюны менее 6,2 она теряет свои буферные свойства, что способствует присоединению к зубному камню фосфатов, кальция, магния и калия. Во рту преобладают процессы деминерализации, которые связаны с уменьшением отрицательного заряда кристаллов эмали, которая теряет минералы и становится более рыхлой.
- Мягкая пища прилипает к зубам и остается в межзубных промежутках. Это способствует образованию налета и появлению новых слоев зубной бляшки. Твердая пища, особенно овощи и фрукты, хорошо очищает поверхность зубов во время пережевывания.
- Повышенное содержание в слюне минералов фосфора и кальция. Данное свойство организма связано с особенностями протекания обменных процессов и может передаваться по наследству. Положительные ионы минералов притягиваются к отрицательно заряженным бактериям зубного налета, образуя зубной камень .
- Неправильный прикус, неровный зубной ряд, неплотно прилегающие пломбы, брекет-системы и другие ортодонтические аппараты. Сопровождаются нарушением жевательной функции, что вызывает скопление налета и остатков пищи в труднодоступных местах. Отсутствие естественной очистки встречается у людей, которые пережевывают пищу одной стороной челюстей.
- Заболевания эндокринной системы. Болезни щитовидной железы и сахарный диабет нарушают баланс организма и солевой обмен. Эти патологии могут сопровождаться повышением или снижением кислотности ротовой жидкости, изменением состава слюны и микрофлоры рта.
Причины налета на зубах
Зубной налет появляется абсолютно у всех людей. В большинстве случаев это бесцветная пленка из бактерий, клеток эпителия и частиц пищи, но при определенных обстоятельствах она может пропитываться пигментами и менять цвет. Если мягкий белый налет можно удалить, тщательно почистив зубы, то от плотного «цветного» налета может избавить только стоматолог.| Виды зубного налета | Причины зубного налета и механизм формирования | Возможные последствия |
| Мягкий белый зубной налет | Прикрепление бактерий к пелликуле, покрывающей зубную эмаль на протяжении первых 24 часов после чистки. Микроорганизмы быстро размножаются, питаясь остатками пищи, при этом они выделяют органические кислоты и медиаторы воспаления. Эти вещества раздражают слизистую десны, вызывая выделение десневой жидкости, которая используется бактериями для питания и минерализации. | Разрушение зубной эмали. Неприятный запах изо рта. Развитие кариеса. Воспаление десен.
|
| Желто-коричневый налет | Окрашивание плотного зубного налета (зубной бляшки) пигментами, содержащимися в чае, кофе и других продуктах. | Эстетический недостаток. Основа для образования зубного камня. Повышенная чувствительность зубов. Воспаление и кровоточивость десен.
|
| Зеленоватый налет | В состав налета входят хромогенные хлорофиллсодержащие бактерии, которые и окрашивают его в зеленый цвет. Встречается у детей и подростков, а также людей с ослабленным иммунитетом. Свидетельствует о дисбактериозе ротовой полости. | Внешний недостаток. Неприятный запах. Раздражение и воспаление десен продуктами обмена бактерий.
|
| Бурый налет | «Налет курильщика» образуется при постоянном взаимодействии зубного налета и табачного дыма. Смолы глубоко проникают в толщу плотного налета, окрашивая его. Бурый налет может указывать на общие заболевания, сопровождающиеся высоким содержанием железа в слюне: первичный гемохроматоз (активное всасывание железа в пищеварительном тракте), сиалоаденит (образование камня в слюнной железе). Прием препаратов на основе железа также может вызвать появление налета буро-коричневого цвета. | Повышенная чувствительность зубов связанная с деминерализацией и истощением эмали. Повышенная кровоточивость десен. Неприятный запах изо рта Воспаление десен гингивит. Формирование зубного камня.
|
| Черный налет | Образуется главным образом у детей при участии хромогенов. Может быть связан с химиотерапией, длительным приемом тетрациклиновых антибиотиков. У детей черный налет вызван дисбактериозом и развитием грибковой флоры – хромогенного грибка. При заболеваниях печени и желчевыводящих путей в крови повышается уровень желчных кислот, которые могут стать причиной потемнения зубов. | Эстетический дефект. Гингивит – воспаление десен. Необходимо лечение причин, спровоцировавших отложение черного налета.
|
Удаление зубного камня методы
Механические методы
 Механическое удаление зубных камней может быть ручным или машинным. Чистку над- и поддесневых отложений производит стоматолог в амбулаторных условиях.
Механическое удаление зубных камней может быть ручным или машинным. Чистку над- и поддесневых отложений производит стоматолог в амбулаторных условиях.Ручное удаление зубного камня. Для ручного удаления наддесневых камней стоматолог использует инструмент, представляющий собой тонкий серповидный крючок. Его заводят под камень и отделяют отложения от поверхности зуба.
Для удаления поддесневых камней и очистки пришеечной области используют кюретку. Для снятия мелких остаточных отложений подходит стоматологический напильник.
Врач выполняет короткие скребущие движения от корна зуба к его жевательной поверхности. Легко прижимая инструмент, он удаляет зубные камни, стараясь не повредить эмаль.
Машинное удаление зубного камня. Используются различные виды насадок для бормашины:
- циркулярные щетки;
- штрипсы;
- пескоструйные наконечники;
- резиновые насадки, на которые наносят абразивные пасты.
- широкая распространенность и общедоступность;
- подходит для удаления и мелких, и массивных отложений.
- процедура довольно болезненная;
- есть риск повреждения эмали и тканей десны;
- после удаления поддесневых камней возникает кровоточивость и временное расшатывание зубов;
- требуется восстановительный период: на протяжении 3-5 дней необходимо полоскать рот антисептиками и отварами лекарственных трав.
Физические методы
Ультразвук Ультразвуковая чистка с помощью аппаратов-скалеров "Пьезон-Мастер", «Ультрастом», «Кавитрон» является самым распространенным вариантом удаления зубных отложений. Ультразвуковые волны частотой 25-32 кГц дробят зубной камень на мелкие фрагменты. На насадку подается вода или антисептические растворы. Жидкость удаляет осколки камня, микроорганизмы, токсины, способствуют охлаждению зуба при работе. Процедура заканчивается нанесением лаков или растворов, содержащих фтор, что способствует укреплению эмали.
Ультразвуковая чистка с помощью аппаратов-скалеров "Пьезон-Мастер", «Ультрастом», «Кавитрон» является самым распространенным вариантом удаления зубных отложений. Ультразвуковые волны частотой 25-32 кГц дробят зубной камень на мелкие фрагменты. На насадку подается вода или антисептические растворы. Жидкость удаляет осколки камня, микроорганизмы, токсины, способствуют охлаждению зуба при работе. Процедура заканчивается нанесением лаков или растворов, содержащих фтор, что способствует укреплению эмали.Преимущества:
- Безболезненность – отсутствует контакт с чувствительными тканями десны;
- Бесконтактный метод – обеспечивает целостность эмали, не повреждает ткани зуба;
- Возможно выполнение при воспалении десен;
- Бактерицидный эффект – во время процедуры образуются атомы водорода, которые губительно действуют на бактерии, уменьшая их количество на 25%;
- Меньшая продолжительность процедуры по сравнению с механическим удалением;
- Очистка труднодоступных мест. Благодаря малому диаметру наконечника насадок удаляет налет с участков, недоступных при механической чистке.
- Подходит для удаления над- и поддесневого камня. Хорошо очищает корень зуба и периодонтальный карман.
- Пломбы из композитных материалов, мосты и фарфоровые коронки могут изменить цвет;
- При неправильном проведении процедуры есть риск повреждения цемента корня. Такой эффект могут вызвать: угол насадки к корню более 45 градусов, использование аппарата на полную мощность.
- Имеются противопоказания:
- ортодонтические конструкции;
- нарушения сердечного ритма;
- острые инфекционные и воспалительные заболевания;
- детский возраст;
- очаги деминерализации эмали.
 Лазерное удаление зубного камня основано на разрушении зубных отложений с помощью лазерных лучей. Под воздействием высоких температур вода в камне испаряется и он разрушается. Нагревания и растрескивания эмали не происходит, поскольку в ее состав практически не входит жидкость.
Лазерное удаление зубного камня основано на разрушении зубных отложений с помощью лазерных лучей. Под воздействием высоких температур вода в камне испаряется и он разрушается. Нагревания и растрескивания эмали не происходит, поскольку в ее состав практически не входит жидкость.На первом этапе прокрашивают зубной камень, чтобы стоматолог мог определить его границы. Затем пучок лазерных лучей фокусируют на твердых отложениях, и они разрушаются. Параллельно на насадку подается водно-воздушная смесь, которая вымывает отколовшиеся фрагменты. На заключительном этапе процедуры поверхность зубов полируют и покрывают фтором.
Преимущества:
- Малотравматичная бескровная процедура;
- Бактерицидный эффект – уничтожение бактерий;
- Осветление эмали на 2-3 тона;
- Возможность удаления над- и поддесневых отложений.
- Дорогостоящая аппаратура, которая есть только в крупных стоматологических центрах;
- Недостаток специалистов необходимой квалификации;
- Высокая стоимость процедуры;
- Имеются противопоказания:
- молочные зубы;
- беременность;
- наличие кардиостимулятора;
- ортопедические и ортодонтические конструкции на зубах.
 Air Flow или аир флоу – это удаление зубных камней воздушно-водной струей. Методика подходит для удаления небольших рыхлых отложений. Под высоким давлением подается состав из воды, воздуха и мельчайших частиц бикарбоната натрия с вкусовыми добавками. Эта смесь стачивает зубной налет, мелкие зубные камни и счищает их с поверхности зуба. Воздушно-водный метод редко используется как самостоятельный, а обычно выступает, заключающим этапом ультразвуковой или механической чистки.
Air Flow или аир флоу – это удаление зубных камней воздушно-водной струей. Методика подходит для удаления небольших рыхлых отложений. Под высоким давлением подается состав из воды, воздуха и мельчайших частиц бикарбоната натрия с вкусовыми добавками. Эта смесь стачивает зубной налет, мелкие зубные камни и счищает их с поверхности зуба. Воздушно-водный метод редко используется как самостоятельный, а обычно выступает, заключающим этапом ультразвуковой или механической чистки.Преимущества:
- Малая травматичность и безболезненность процедуры;
- Возможность удалить отложения с межзубных промежутков;
- Осветление эмали на 1-2 тона;
- Подходит для очистки имплантатов и брекетов;
- Недорогое компактное оборудование.
- Подходит лишь для удаления мягких рыхлых зубных камней;
- Не справляется с плотными и массивными отложениями;
- Не эффективно для удаления поддесневого камня.
- Противопоказания:
- астма;
- хронический бронхит;
- острые воспаления в полости рта;
- заложенность носа.
Химические методы
 Для удаления зубного камня могут использоваться препараты на основе кислот и щелочей. Эти вещества растворяют структуру камня, делая ее более рыхлой. Впоследствии размягченный камень легче удалить с помощью крючка, ультразвука или Air Flow. Таким образом, химические методы чаще используются не самостоятельно, а в комплексе с другими процедурами.
Для удаления зубного камня могут использоваться препараты на основе кислот и щелочей. Эти вещества растворяют структуру камня, делая ее более рыхлой. Впоследствии размягченный камень легче удалить с помощью крючка, ультразвука или Air Flow. Таким образом, химические методы чаще используются не самостоятельно, а в комплексе с другими процедурами.Перед процедурой на десны и губы наносят защиту, чтобы уберечь от воздействия агрессивных веществ. Затем препарат, чаще всего гель на основе соляной кислоты (Depuration Solution и Detartrol ultra), наносят на поверхность зубного камня. Выжидают 20-30 секунд, затем удаляют ватным тампоном или смывают водой. После этого зубной камень легко удаляется. Поверхность зуба покрывают средствами с высоким содержанием минералов для укрепления эмали.
Преимущества:
- Метод показан пациентам с высокой шаткостью зубов;
- Подходит для удаления зеленого налета;
- Позволяет сохранить пломбы.
- Не подходит для удаления поддесневого камня;
- Нарушает структуру зубной эмали, растворяя ее кристаллы, после чего повышается стираемость эмали;
- Провоцирует чувствительность зубов к холодному, горячему, сладкому;
- При неосторожном использовании может вызвать ожог десен и губ;
- Противопоказания:
- заложенность носа;
- воспалительные заболевания полости рта;
- беременность;
- детский возраст;
- наличие брекет-систем и ортопедических конструкций;
- чувствительная эмаль зубов;
- аллергия на один из компонентов препарата.
- Чистить зубы 2 раза в день после ужина и завтрака. Пользоваться пастой для чувствительных зубов с фтором и зубной щеткой с мягкой щетиной;
- Принимать еду и напитки комнатной температуры;
- Полоскать рот после каждого приема пищи;
- Отказаться от пищи, окрашивающей поверхность зубов. Это свекла, морковь, красные и черные ягоды, кофе, чай, красное вино, красящиеся напитки;
- Воздержаться от курения ;
- Если при чистке поддесневого камня были травмированы десны, то каждые 3-4 часа необходимо полоскать рот раствором антисептика хлоргексидина, мараславина, либо растворами прополиса, хлорофиллипта, отварами ромашки, шалфея.
Как часто можно чистить зубы от зубного камня? Стоматологи советуют проходить эту процедуру 1 раз в год. Однако люди, у которых зубные отложения образуются быстро, могут избавляться от них до 3-х раз в год. При этом желательно выбирать бесконтактные методы очистки – лазер или ультразвук.
Домашние способы удаления зубного камня
Зубной камень в можно удалить домашних условиях, если он имеет рыхлую структуру, небольшие размеры и частично минерализован. Домашние методы удаления зубного камня эффективны на начальных стадиях его формирования, и могут применяться как профилактика появления зубных отложений.
1. Зубные щетки.
 2. Зубные пасты для растворения зубного налета и зубного камня
.
2. Зубные пасты для растворения зубного налета и зубного камня
.В их состав входят пирофосфаты, ферменты (бромелаин, папаин), полирующие компоненты (диоксид кремния и диоксид титана). Пасты для удаления зубного камня должны иметь высокий уровень абразивности - индекс RDA свыше 120. Это означает, что в их состав входит большое количество твердых частиц, которые полируют зубы.
- LACALUT white . Содержит пирофосфаты, которые растворяют матрикс зубного камня. Абразив со сферической огранкой, который не царапает эмаль зубов. Количество абразивных частиц абразивность RDA 120, что в 2 раза превышает этот показатель в обычных пастах. Высокое содержание фторидов (1357 ppm) позволяет снизить чувствительность зубов, укрепить эмаль и способствует ее минерализации. Применяют 2 раза в день курсом 4 недели.
- PRESIDENT White Plus . Содержит экстракт исландского мха и производные морской раковины семейства Diatomea, в сочетании с кремнием и глицерофосфатом кальция. Эта композиция интенсивно растворяет зубную бляшку и зубной камень, полирует поверхность эмали, очищая от зубных отложений. Имеет высокую абразивность - RDA 200. Применяют 1 раз в неделю.
Предупреждение : пасты могут стирать эмаль зубов, поэтому рекомендуется использовать их не дольше 2-3 недель.
3. Народные методы удаления зубного камня:
- Отвар из цветков липы и сухих корзинок подсолнечника . Смешать в равных количествах оба ингредиента. 8 ст.л. смеси залить 1 л. воды и варить полчаса. Отвар процедить, остудить и использовать для полоскания рта после каждого приема пищи. Это средство способствует размягчению и отслоению зубного камня.
- Сок черной редьки с лимонным соком . Удалить середину черной редьки и наполовину заполнить полость лимонным соком. Оставить на сутки, для выделения сока редьки. Полученный эликсир используют его для смачивания зубной щетки при чистке. Данное средство содержит большое количество органических кислот, которые способствуют растворению зубных отложений.
Отбеливание зубов
К какому врачу обращаться?
Отбеливанием зубов занимается стоматолог . Отбеливание зубов у стоматолога избавляет зубы от белого или пигментированного налета и позволяет осветлить их до 12 тонов.Процедуре предшествует удаление зубного камня и зубной бляшки, что необходимо для равномерного осветления зубов. Далее специалист посоветует системы для домашнего отбеливания, которые можно использовать самостоятельно либо проведет процедуру амбулаторно.
Какая зубная паста отбеливает зубы?
 В предыдущем разделе описывались пасты, которые содержат абразивные вещества, удаляющие «цветной» налет. Их используют, если зубы изменили цвет в результате курения, потребления чая, кофе, красящихся овощей и ягод. Это пасты для механического отбеливания зубов,
которые очищают зуб снаружи: Rocs сенсационное отбеливание, Colgate комплексное отбеливание
,
Blendamed 3d White, Новый жемчуг отбеливающая,
LACALUT White, PRESIDENT White Plus, СПЛАТ отбеливание плюс.
В предыдущем разделе описывались пасты, которые содержат абразивные вещества, удаляющие «цветной» налет. Их используют, если зубы изменили цвет в результате курения, потребления чая, кофе, красящихся овощей и ягод. Это пасты для механического отбеливания зубов,
которые очищают зуб снаружи: Rocs сенсационное отбеливание, Colgate комплексное отбеливание
,
Blendamed 3d White, Новый жемчуг отбеливающая,
LACALUT White, PRESIDENT White Plus, СПЛАТ отбеливание плюс.Пасты для химического отбеливания зубов
осветляют зуб изнутри. Для этой цели используют отбеливающие зубные пасты на основе пероксида карбамида. Они позволяют осветлить зубы на 2-4 оттенка. Подходят для тех, у кого на зубах отсутствует налет.
В состав паст входят:
- Вещества, выделяющие активный кислород, который проникает вглубь зуба и обесцвечивает красящие пигменты в эмали и дентине;
- Фтор и другие минералы для предотвращения чувствительности зубов;
- Ферменты и полирующие вещества для устранения налета. Эти компоненты присутствуют в небольших количествах.
- REMBRANDT плюс. Отбеливание на 3-5 тонов. В основе формулы лежит цитроксаин и низкоабразивные вещества. Такая формула обеспечивает удаление поверхностных загрязнений и окисление пигментов в эмали и дентине, что позволяет отбелить зубы и надолго сохранить полученный результат. Паста улучшает состояние десен, не раздражает слизистую ротовой полости. Клинически доказана способность останавливать образование зубного камня. Применяют 2 раза в день курсом 2-3 недели.
- SPLAT EXTREME WHITE. Отбеливание на 2 тона. Содержит пероксид карбамида, разрушающий красящие пигменты, полирующие микрогранулы и ферменты. Состав осветляет эмаль снаружи и внутри, не проникая в дентин. Содержит фтор для минерализации эмали. Необходимо ежедневное применение на протяжении 4-х недель.
- ROCS PRO - Кислородное отбеливание. Отбеливание на 2-3 тона. Основные действующие вещества, пероксид карбамида и глицерофосфат кальция, нейтрализуют красящие пигменты. Не содержит фтора. Имеет очень низкий абразивный показатель – не травмирует чувствительную эмаль, но при этом недостаточно эффективно борется с зубным налетом. Рекомендовано чередовать с зубной пастой «ROCS PRO – Кислородное отбеливание». Курс – 4 недели.
Как повысить эффективность отбеливания зубов с помощью пасты?
- Проконсультируйтесь со стоматологом . Если он выявит зубной камень, кариес, высокую чувствительность зубов, участки деминерализации эмали, то сначала необходимо пройти лечение. При отбеливании эти проблемы могут усугубиться в связи с ослаблением эмали.
- Очистите зубы от зубного налета. Для этого на протяжении 3 недель пользуйтесь абразивными пастами для механического отбеливания зубов. Затем в течение 3-4 недель применяйте пасты для химического отбеливания зубов , описанные в этом разделе. Таким образом, процесс отбеливания будет 2-х этапным и более эффективным. В противном случае активный кислород не сможет проникнуть сквозь зубной налет в толщу эмали, и отбеливание зуба будет неравномерным.
- Укрепите эмаль. После того, как вы окончили курс отбеливания, необходимо на протяжении 1-2 месяцев пользоваться низкоабразивными пастами с соединениями глицерофосфата кальция и гидроксиапатита. А после чистки использовать ополаскиватель для полости рта с фторидом натрия. Рыхлая эмаль более подвержена окрашиванию, а эти меры помогут ее укрепить и насытить минералами. Таким образом вы сможете продлить эффект отбеливания.
- Помните, что пломбы и коронки не осветляются пастами для химического отбеливания. Отбеливание может привести к тому, что они станут более заметны на фоне светлого зуба.
Системы для отбеливания зубов в домашних условиях
Системы отбеливания – это пасты и гели на основе перекиси водорода и/или перекиси карбамида. Их считают удобным и безопасным способом отбеливания зубов в домашних условиях. Данные системы обеспечивают отбеливание на 6-8 оттенков. Хорошо себя зарекомендовали следующие продукты:- Opalescence (Ultradent);
- DAY WHITE;
- NITE WHITE;
- White Lithe TOOTH;
- Opalescence Patient Kit;
- Zoom Weekender (Discus Dental Inc.)
- Пасты или гели с высоким содержанием перекиси.
- Капы из полимерного материала для верхнего и нижнего ряда зубов. Капа может быть стандартная или изготовленная на заказ.
- Лампой для активации пероксида;
- Зубной пастой или гелем для устранения чувствительности зубов;
- Спреем-закрепителем для поддержания белизны по окончании курса отбеливания;
- Контейнером для хранения кап.
Метод применения . Препарат выдавливают тонким слоем внутрь капы из тюбика или шприца. Капу плотно припасовывают на зубы и носят указанное количество времени. Для усиления эффекта можно воспользоваться лампой, прилагающейся в наборе.
После удаления капы необходимо прополоскать рот, смыв остатки геля и вымыть капы. Для достижения желаемого результата процедуру повторяют от 5 до 27 раз.
Помните, что конечный результат отбеливания вы увидите только через 2 недели после окончания курса. На протяжении первых дней после отбеливания в тканях зуба сохраняется активный кислород. Поэтому зубы кажутся на один тон светлее, чем когда ионы кислорода разрушаться.
- Перед использованием системы, необходимо проконсультироваться у стоматолога;
- Соблюдайте предписания врача или инструкцию к препарату. Не увеличивайте и не уменьшайте самовольно количество препарата и время ношения капы. Это может снизить эффективность процедуры или вызвать раздражение;
- При появлении гиперчувствительности зубов отложите ношение капы на 1-2 дня. На следующий раз уменьшите количество закладываемого геля и время ношения капы. Также можна воспользоваться гелем для уменьшения чувствительности.
- Наличие пломб или коронок на передних зубах. Искусственные материалы не осветляются, поэтому на фоне отбеленных зубов будут значительно выделяться;
- Повышенная чувствительность зубов. Это состояние указывает на истончение эмали. Отбеливание может усугубить это состояние, вызвать гиперчувствительность, появление трещин;
- Возраст до 14 лет. У детей и подростков эмаль тонкая и более рыхлая, что может привести к попаданию действующих веществ в пульпу зуба и нарушению его кровообращения;
- Беременность и грудное вскармливание, так как отсутствуют данные о влиянии препаратов на плод и ребенка.
- Возможная деминерализация эмали. Утрата минералов нарушает защитную функцию эмали и приводит к развитию кариеса;
- Повышение чувствительности зубов;
- Неприятный привкус во рту;
- Рвотный рефлекс при ношении капы;
- Жжение в горле и небе;
- Раздражение и отек десен и слизистой оболочки губ;
- Неэффективное отбеливание серых и черных зубов;
- Возможно неравномерное окрашивание, появление пятен на зубах.

- Dazzling White;
- Teeth Whitening Pen.
- Полоски для отбеливания зубов – клейкие гелевые полоски, пропитанные составом, содержащим перекись водорода. Полоски наклеивают на верхний и нижний зубной ряд. Они фиксируются на зубах, исключая возможность попадания геля на слизистую десен. Однако есть риск неравномерного осветления зуба из-за неплотного прилегания полосок в участках между зубами. Процедуру повторяют 1 раз в день на протяжении 2-х недель.
- Крест 3D Вайт Люкс;
- GoWhite;
- Beaver Extreme Whitening Strips.
Какой зубной щеткой пользоваться для отбеливания зубов?
1. Обычная или мануальная зубная щетка
. Для отбеливания зубов она должна соответствовать ряду требований:
- нейлоновые щетинки разной длины;
- закругленные концы щетинок;
- жесткие щетинки – на упаковке стоит маркировка HARD.
При соблюдении этих правил обычная зубная щетка так же эффективна при отбеливании зубов, как и ее более технологичные аналоги.
2. Электрическая зубная щетка лучше очищает зубы от мягкого и пигментированного налета по сравнению с обычной. Головка щетки совершает пульсирующие и возвратно-вращательные движения. Наиболее эффективны для отбеливания изделия, отвечающие следующим требованиям:
- щетки с небольшим диаметром головки;
- со щетиной средней жесткости;
- совершающие возвратно-вращательные движения;
- работающие по 2D и 3D технологии;
- те, что имеют специальный режим отбеливания.
- Противопоказания для использования электрических щеток:
- Белые пятна на зубе, указывающие на утрату эмалью минералов;
- Повышенная стираемость зуба;
- Оголение шейки зуба, клиновидные эффекты на шейке зуба;
- Воспаление десен, острое или хроническое.
- Звуковые (частота 200-400 Гц или 9000-18000 пульсаций в минуту) Совершают выметающие движения большой амплитуды, выметая зубной налет. SonicPulsar CS-161, Рanasonic EW-DL82, Philips Sonicare.
- Ультразвуковые (частота 1.6 МГц или 96 млн. пульсаций в минуту) вибрируют на высокой частоте, но с малой амплитудой. Это позволяет нарушить прикрепление бактерий и остановить формирование зубного налета. Меньше повреждают эмаль по сравнению со звуковыми и электрическими. Donfeel HSD-005, Asahi Irica AU300D – Megasonex m8.
Требования к звуковым и ультразвуковым щеткам:
- мягкая щетина;
- щетинки разного уровня;
- невысокие, закругленные на конце щетинки;
- смена насадок каждые 3-5 месяцев.
- участки деминерализации зуба;
- наличие пломб. Сокращение срока службы пломб, виниров, вкладок, коронок, объясняется тем, что на них передается вибрация, что приводит к их разрушению.
- воспаление у верхушек корня, кисты;
- воспаление десен – кровоточивость, боль, отечность, покраснение;
- хронический пародонтит .
Отбеливание зубов у стоматолога
 Профессиональное отбеливание зубов у врача-стоматолога или гигиениста имеет массу преимуществ перед домашними методами. Это безопасно, эффективно и занимает меньше времени. Процедура длится до часа, вместе с подготовительным периодом может продолжаться до 2-х часов.
Профессиональное отбеливание зубов у врача-стоматолога или гигиениста имеет массу преимуществ перед домашними методами. Это безопасно, эффективно и занимает меньше времени. Процедура длится до часа, вместе с подготовительным периодом может продолжаться до 2-х часов.Отбеливание зубов у стоматолога позволяет осветлить их до 8-ми тонов, у людей со светлыми зубами до 12-ти. Эффект после отбеливания сохраняется около 2-х лет, у некоторых пациентов до 5-ти лет.
При тонкой эмали и чувствительности зубов возможны неприятные ощущения. Поэтому некоторые стоматологи рекомендуют принять обезболивающее (Нурофен, Кетанов) за 30-40 минут до процедуры. После окончания сеанса может потребоваться повторный прием.
Этапы отбеливания зубов у стоматолога:
- поверхностная очистка от мягкого и пигментированного зубного налета;
- установка защитных пластиковых конструкций на зубы и язык;
- нанесение на зубы средства содержащего высокие концентрации перекиси водорода или пероксида карбамида;
- для активации пероксидов и их скорейшего проникновения в дентин используют свет, тепло или лазер;
- удаление остатков препаратов;
- полировка зубов;
- нанесение минерализующего геля для снижения чувствительности зубов и укрепления эмали.
- отказаться от красящей пищи и напитков;
- воздержаться от курения;
- пользоваться низкоабразивными зубными пастами.
- наличие пломб на видимой стороне передних зубов;
- наличие коронок;
- патологическая стираемость зубов;
- чувствительность зубов;
- беременность и кормление грудью;
- клиновидные дефекты.
Зубные бляшки – это скопление патологических микроорганизмов, которые фиксируются на эмали одного или сразу нескольких зубов.
Подобные бактериальные скопления в ротовой полости способны формировать кислую среду. В таких условиях эмаль начинает активно портиться, что приводит к полному или частичному разрушению зубов.
Локализация и состав зубных бляшек
Вредоносные скопления образовываются на эмали в виде светлого или темного налета. Они отрицательно влияют на общее состояние зуба и могут привести к его потере. Это связано с тем, что они полностью состоят из множества патогенных микроорганизмов и из продуктов их жизнедеятельности.
Где образуются бактериальные скопления?
Скопления зачастую образовываются на задних стенках зубов. Негативное воздействие на эмаль приводит к деминерализации задней зубной стенки и образованию на ней кариеса.
Наибольшую восприимчивость к возникновению бактерий и кариеса имеют фиссуры и слепые ямки. Налетом также могут поражаться гладкие части, которые соприкасаются с контактной поверхностью корня.
Формирование бляшки чаще всего наблюдается в тех местах ротовой полости, которые сложно поддаются качественной чистке.
Структура и состав зубных отложений
Стоит отметить, что такие образования в целом не состоят из пищевых остатков и снова начинают формироваться через 1-2 часа после чистки зубов.

Бляшка в основном состоит из микробов. В новом слое отложений обитает множество малых микробных форм, которые образуют мягкий, клейкий и немного прозрачный налет.
50% микроорганизмов, входящих в состав бляшки составляют стрептококки, 30% — дифтероиды, остальные 20% делят между собой вейлонеллы, бактероиды, фузобактерии, нейссерии и вибрионы.
Почему образовывается патогенная микрофлора
Причинами образования патогенных отложений могут служить:
- общая сопротивляемость человеческого организма, а также специфические индивидуальные особенности иммунной системы;
- злоупотребление сахаром и сладкими продуктами;
- нерегулярная чистка зубов и не соблюдение правил гигиены;
- общий объем и состав слюны.
Симптомы и этапы формирования зубных бляшек
Данная патология относится к слюнному типу. Бляшки образуются за счет скопления некоторых минералов, что поступают в ротовую полость непосредственно со слюной.
Также налет способен покрыть всю жевательную поверхность зубов, что приводит к изменению их цвета и последующему разрушению.
Симптоматические проявления
Общую клиническую картину развития патогенных отложений можно выявить по внешним признакам. Сначала образование формируется прямо на поверхности зуба над краем десны.

Зачастую бляшка обладает белым или же бежевым цветом. По консистенции может быть как пластичной, так и твердой. На цвет налета прямо влияет употребление кофе или табачных изделий.
Стоматологи сумели установить следующую закономерность – более светлые зубные отложения чаще всего имеют мягкую консистенцию, при этом они образуются быстрее, чем твердые и могут откладываться в больших объемах. Темные – имеют плотность камня, но они образуются куда медленнее и в меньшем количестве, чем светлые.
Этапы образования зубной бляшки
Место возникновения и скорость появления налета прямо зависит от индивидуальных особенностей человека, а также от качества гигиены ротовой полости.
Бляшка формируется в рамках трех этапов:
- Первый . Формирование первичной пелликулы, которая покрывает весь зуб или его часть.
- Второй . Первичное микробиологическое обсеменение.
- Третий . Сохранение на эмали.
Методы диагностики заболевания
Бляшку важно отличить от других форм зубного камня. С помощью современных исследовательских методов можно всесторонне изучить состояние ротовой полости пациента и точно определить этиотропного возбудителя.
Процесс диагностики проводится в рамках современных лабораторных диагностических методов.
Использование подобных исследовательских методик позволяет с высокой точностью поставить диагноз пациенту и выбрать наиболее подходящую стратегию лечения.
В современной медицине для диагностики воспалительных и патогенных процессов в ротовой полости используются следующие диагностические методы:
- полное исследование микрофлоры ротовой полости;
- исследование состояния иммунной системы организма пациента;
- биохимические исследования;
- цитологические исследования.
 Успешность лечения бляшки прямо зависит от точного определения возбудителя данной патологии. Для диагностики в некоторых случаях используют специальные красители (как показано на фото слева), которые помогают установить причину возникновения налета.
Успешность лечения бляшки прямо зависит от точного определения возбудителя данной патологии. Для диагностики в некоторых случаях используют специальные красители (как показано на фото слева), которые помогают установить причину возникновения налета.
Для определения микрофлоры и поиска патогенных возбудителей бляшек может быть использована микроскопия ротовой полости.
Для количественной оценки обнаруженной патогенной микрофлоры используется стандартный микробиологический посев селективной или неселективной среды.
Какие есть методы лечения
Для удаления всевозможных отложений на зубах принято использовать специальные стоматологические методы, но определенных результатов можно добиться также домашними методами очистки.
Удаление зубных бляшек профессиональным методом
Удаление отложений начинается в дистальной области зубов. После этого врачи продвигаются в мезиальном направлении, приближаясь к передним зубам.
Качественное лечение заключается в профессиональной чистке у стоматолога и проходит в два этапа:
- Удаление . Полная очистка зубов от мягких и твердых отложений, скопившихся на поверхности зубной эмали и в десневых и парадонтальных карманах.
- Обработка . Для исключения повторных образований, проводится покрытие всех очищенных поверхностей и углублений специальными антибактериальными средствами.

Лечение в домашних условиях
В домашних условиях устранить бляшки можно с помощью полоскания рта специальными стоматологическими растворами.
Также может помочь использование компрессов из ваты и перекиси водорода. Но стоит помнить, что перекись не только устраняет бляшки, но и способствует разрушению эмали, что может стать причиной более серьезных проблем.
Если домашние методы лечения не приносит результатов, придется обращаться к врачу. Затягивание времени только усугубит положение и приведет к потере зубов.
К каким последствиям может привести игнорирование болезни
Бляшка – это не просто эстетическая проблема, она представляет собой скопление патогенных микроорганизмов, которые вызывают кариес. В итоге бляшка, переросшая в кариес, может стать причиной частичного или же полного разрушения зуба.

Также эта патология способна стать началом возникновения пародонтоза и других заболеваний десен, что тоже нередко приводит к утрате здоровых зубов.
Это связано с тем, что отложения сдавливают край десны, что приводит к ее воспалению. В итоге патогенная микрофлора проникает под зуб и в десну. Такие серьезные последствия часто приходится лечить путем хирургического вмешательства и последующего протезирования.
Необходимые методы профилактики
Профилактика болезни главным образом заключается в соблюдении правил гигиены полости рта.
Медики считают, что именно регулярная чистка зубов после употребления пищи является наиболее надежным способом минимизировать вероятность возникновения подобного заболевания. При использовании качественных зубных паст и щеток можно удалить весь налет до момента его преобразования в бляшку.
Главные правила чистки зубов, которые помогут минимизировать возможность возникновения патологии:
- применение щеток средней жесткости с небольшой головкой;
- применение паст, содержащих в своем составе фтор;
- тщательная чистка зубов два раза в день не менее 5 минут;
- использование специальных бальзамов, способных растворить биологический налет;
- применение нитей для глубокой очистки щелей между зубов;
- замена щетки не реже раза каждые два-три месяца.
 Для детей и людей, имеющих проблемы с подвижностью рук, лучше подойдут электрические щетки. Они имеют специальные вращающиеся и двигающиеся элементы для более качественной чистки ротовой полости.
Для детей и людей, имеющих проблемы с подвижностью рук, лучше подойдут электрические щетки. Они имеют специальные вращающиеся и двигающиеся элементы для более качественной чистки ротовой полости.
Зубные бляшки – это не просто налет, который появляется в течение дня и легко счищается щеткой. Это серьезная патология, которая может стать причиной тяжелых заболеваний зубов и десен.
Своевременное лечение путем удаления бляшек может предотвратить развитие более серьезных заболеваний ротовой полости, которые часто приводят к частичной или полной потере зубов.