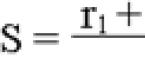«ЭМПИЕМА ПЛЕВРЫ»
Рабочая группа по подготовке текста клинических рекомендаций:
Доктор медицинских наук, профессор Е.А. Корымасов (Самара) – ответственный редактор.
Доктор медицинских наук, профессор П.К. Яблонский (Санкт-Петербург).
Доктор медицинских наук, профессор Е.Г. Соколович (Санкт-Петербург).
Кандидат медицинских наук, доцент В.В. Лишенко (Санкт-Петербург).
Доктор медицинских наук, профессор И.Я. Мотус (Екатеринбург).
Кандидат медицинских наук С.А. Скрябин (Мурманск).
2. Определение
3. Коды МКБ-10
4. Профилактика
5. Скрининг
6. Классификация
7. Диагностика
8. Дифференциальный диагноз
9. Лечение:
10. Что делать нельзя?
11. Прогноз
12. Дальнейшее ведение, обучение и реабилитация пациентов
13. Библиографический указатель
1. МЕТОДОЛОГИЯ
Эмпиема плевры является не самостоятельным заболеванием, а осложнением других патологических состояний. Однако оно выделено в отдельную нозологическую единицу в связи с однотипностью клинической картины и лечебных мероприятий.
В данных клинических рекомендациях эмпиема плевры представлена как трехстадийное заболевание в соответствие с классификацией Американского торакального общества (1962). Такой подход отличается от традиционной градации эмпиемы на острую и хроническую, принятой в отечественной медицинской практике. При изложении лечения заболевания удалось избежать противоречия между зарубежным и отечественным подходом.
В данных клинических рекомендациях не рассматривается тактика лечения остро возникшей несостоятельности культи бронха после лобэктомии и пневмонэктомии как причины развившейся впоследствии эмпиемы плевры, а также методы профилактики несостоятельности. Это является поводом для отдельного документа.
Туберкулезная эмпиема плевры (как осложнение фиброзно-кавернозного туберкулеза и как осложнение оперативного вмешательства) не включена в данные рекомендации в связи с особенностями течения и лечения.
2. ОПРЕДЕЛЕНИЕ
Эмпиема плевры (гнойный плеврит, пиоторакс) – скопление гноя или жидкости с биологическими признаками инфицирования в плевральной полости с вовлечением в воспалительный процесс париетальной и висцеральной плевры и вторичной компрессией легочной ткани.
3. КОДЫ МКБ-10
J86.0 Пиоторакс с фистулой
J86.9 Пиоторакс без фистулы
4. ПРОФИЛАКТИКА
Условиями возникновения эмпиемы плевры являются:
а) наличие жидкости в плевральной полости в результате развития первичного патологического процесса (небактериального плеврита, гидроторакса) или травмы (в том числе и операционной);
б) инфицирование плевральной полости и развитие гнойного воспаления, особенности течения которого определяются состоянием резистентности организма, вирулентностью микрофлоры;
в) отсутствие условий для расправления коллабированного легкого и ликвидации плевральной полости (свищи, склеротические процессы в легочной паренхиме).
Поэтому специфические профилактические мероприятия, позволяющие избежать возникновение гнойного воспаления в плевральной полости, заключаются в предупреждении этих факторов:
Внедрение и строгое соблюдение протоколов по лечению и профилактике внебольничных и внутрибольничных пневмоний, по периоперационной эмпирической антибактериальной терапии в торакальных хирургических отделениях;
Организация своевременной госпитализации пациентов с пневмониями, абсцессами легких, бронхоэктатической болезнью, туберкулезом в специализированные пульмонологические, торакальные хирургические и фтизиатрические отделения;
Организация своевременной экстренной хирургической и специализированной торакальной хирургической помощи при пневмотораксе, повреждениях пищевода и ранениях грудной клетки;
б) лечебные мероприятия:
Рациональная эмпирическая антибактериальная терапия нагноительных заболеваний легких, основанная на принципах деэскалации с учетом данных локального микробиологического мониторинга конкретного стационара;
Быстрое восстановление дренажной функции бронхов у больных с нагноительными заболеваниями легких;
Своевременное пункционное удаление выпота из плевральной полости у больных с пневмонией (при наличии показаний) с обязательным микробиологическим исследованием;
Своевременное пункционное удаление транссудата из плевральной полости (при наличии показаний) при состояниях, вызывающих его накопление, с обязательным микробиологическим исследованием;
Ограничение показаний к дренированию плевральной полости без веских на то оснований у пациентов с транссудатом и небольшим (клинически незначимым) экссудатом в плевральной полости;
Своевременное выставление показаний к оперативному лечению при «блокированных» абсцессах легкого, гангрене легкого, бронхоэктатической болезни;
Выполнение наружного дренирования «блокированного» абсцесса (при наличии показаний) только с учетом данных компьютерной томографии (при наличии отграничивающих сращений от свободной плевральной полости);
- рациональная периоперационная антибиотикопрофилактика в торакальной хирургии;
Быстрое принятие решения об операции у больных со спонтанным пневмотораксом при сохраняющемся коллапсе легкого и/или сбросе воздуха по дренажу из плевральной полости;
Применение дополнительных методов аэростаза легочной ткани и укрепления культи бронха во время оперативных вмешательств;
Рациональное дренирование плевральной полости во время оперативных вмешательств;
Тщательный уход за дренажем в плевральной полости;
Своевременное удаление дренажей из плевральной полости после оперативных вмешательств на органах грудной клетки;
Своевременное и адекватное лечение патологических процессов в поддиафрагмальном пространстве (абсцессы, острый панкреатит), грудной стенке.
5. СКРИНИНГ
1. Регулярная обзорная рентгенография органов грудной клетки с последующим ультразвуковым исследованием и/или компьютерной томографией (при наличии показаний) на предмет своевременного выявления выпота в плевральных полостях у следующих групп пациентов:
3. Пункции плевральной полости при состояниях, сопровождающихся накоплением транссудата (при наличии клинических показаний), с макроскопическим контролем, общеклиническим анализом и микробиологическим исследованием.
4. Пункции плевральной полости у пациентов в раннем периоде после пневмонэктомии (при наличии клинических и рентгенологических показаний).
6. КЛАССИФИКАЦИЯ
6.1.
Общепринятая в международном сообществе классификация Американского торакального общества (1962) выделяет 3 клинико-морфологические стадии заболевания: экссудативную, фибринозно-гнойную, организации.
Стадия экссудативная характеризуется накоплением инфицированного экссудата в плевральной полости в результате локального повышения проницаемости капилляров плевры. В скопившейся плевральной жидкости содержание глюкозы значение рН остаются в норме.
Стадия фибринозно-гнойная проявляется выпадением фибрина (вследствие подавления фибринолитической активности), который образует рыхлые отграничивающие сращения с осумкованием гноя и формированием гнойных карманов. Развитие бактерий сопровождается повышением концентрации молочной кислоты и снижением значения рН.
Стадия организации характеризуется активацией пролиферации фибробластов, что приводит к возникновению плевральных спаек, фиброзных перемычек, формирующих карманы, снижению эластичности листков плевры. Клинически и рентгенологически эта стадия заключается в относительном купировании воспалительного процесса, прогрессирующем развитии отграничительных сращений (шварт), которые носят уже соединительнотканный характер, рубцевании плевральной полости, которое может привести к замуровыванию лёгкого, и наличии на этом фоне единичных полостей, поддерживающихся в основном за счет сохранения бронхоплеврального свища.
Р.У.Лайтом предложены классы парапневмонического выпота и эмпиемы плевры, конкретизирующие каждую стадию вышеизложенной классификации:
Стадия экссудативная:
Класс 1. Незначительный выпот:
небольшое количество жидкости (
Класс 2. Типичный парапневмонический выпот:
количество жидкости > 10 мм, глюкоза > 0,4 г/л, рН > 7,2.
Класс 3. Неосложненный пограничный выпот:
отрицательные результаты окрашивания мазка по Граму,
ЛДГ > 1000 ед/л, глюкоза > 0,4 г/л, рН 7,0–7,2.
Стадия гнойно-фибринозная:
Класс 4. Осложненный плевральный выпот (простой):
положительные результаты окрашивания мазка по Граму,
глюкоза
Класс 5.
Осложненный плевральный выпот (сложный):
положительные результаты окрашивания по Граму,
глюкоза
Класс 6.
Простая эмпиема:
Явный гной, одиночный гнойный карман или свободное
распространение гноя по плевральной полости.
Стадия организации:
Класс 7. Сложная эмпиема:
Явный гной, множественные гнойные осумкования,
фиброзные шварты.
Практическая значимость этих классификаций в том, что они позволяют объективизировать течение заболевания и определить этапность тактики (Strange C., Sahn S.A., 1999).
6.2. В отечественной литературе до сих пор принято разделение эмпиемы по характеру течения (и в какой-то степени по временным критериям):
острая и хроническая
(фаза обострения, фаза ремиссии).
Хроническая эмпиема плевры – это всегда неизлеченная острая эмпиема плевры (Куприянов П.А., 1955).
Самой частой причиной перехода острого гнойного процесса в хронический является постоянное инфицирование плевральной полости при наличии сообщения ее с очагом гнойной деструкции в легком (абсцесс, гангрена), при наличии гнойного процесса в тканях грудной клетки и ребрах (остеомиелит, хондрит), с формированием различного вида свищей – бронхоплевральных, плевролегочных.
Традиционно принято считать срок перехода острой эмпиемы в хроническую – 2-3 месяца. Однако такое деление носит условный характер. У некоторых пациентов с выраженными репаративными способностями происходит быстрая фибротизация фибринозных напластований на плевре, а у других эти процессы настолько угнетены, что адекватная фибринолитическая терапия позволяет «очистить» плевральные листки даже в отдаленные сроки (6-8 недель) от начала заболевания.
Поэтому наиболее достоверными критериями сформировавшейся хронической эмпиемы (по данным компьютерной томографии) являются: а) ригидная (анатомически необратимая) толстостенная остаточная полость, в той или иной степени коллабирующая легкое, с бронхиальными свищами или без них; б) морфологические изменения в легочной паренхиме (плеврогенный цирроз легкого) и тканях грудной стенки.
Признаком развития хронической эмпиемы плевры после пневмонэктомии следует считать наличие патологических процессов (бронхиальных свищей, остеомиелита ребер и грудины, гнойного хондрита, инородных тел), обусловливающих невозможность ликвидации гнойного процесса в остаточной полости без дополнительной операции (плеврэктомия, декортикация, в сочетании с резекцией легкого , ребер, грудины).
Использование временного фактора (3 месяца) представляется оправданным, поскольку позволяет очертить круг исследований, необходимых для верификации диагноза и определения адекватной лечебной программы.
Ориентировочно хроническая эмпиема соответствует стадии организации в международной классификации.
6.3. По сообщению с внешней средой выделяют:
- «закрытую» , без свища (не сообщается с внешней средой);
- «открытую»
, со свищем (есть сообщение с внешней средой в виде плеврокожного, бронхоплеврального, бронхоплеврокожного, плевроорганного, бронхоплевроорганного свища).
6.4. По объему поражения плевральной полости:
- тотальная (на обзорной рентгенограмме легочная ткань не определяется);
- субтотальная (на обзорной рентгенограмме определяется только верхушка легкого);
- отграниченная (при осумковании и ошвартовании экссудата): апикальная, пристеночная паракостальная, базальная, междолевая, парамедиастинальная.
6.5. По этиологическому факторы различают:
- пара- и метапневмоническую ;
- вследствие гнойно-деструктивных заболеваний легких (абсцесс, гангрена, бронхоэктатическая болезнь);
- посттравматическая (травма грудной клетки, травма легкого, пневмоторакс);
- послеоперационная;
- вследствие внелегочных причин (острый панкреатит, поддиафрагмальный абсцесс, абсцесс печени, воспаление мягких тканей и костного каркаса грудной клетки).
7. ДИАГНОСТИКА
7.1. Общеклинические физикальные методы обследования.
Отсутствие специфических анамнестических и физикальных признаков делает диагноз эмпиемы плевры, особенно парапневмонической, неочевидным без инструментальных методов диагностики.
Верификация диагноза «эмпиема плевры», а также отнесение ее к одному из видов, невозможно без применения рентгенологических (в том числе компьютерно-томографического) методов исследования.
Тем не менее, отдельные формы (наиболее тяжелые и опасные) этого заболевания можно заподозрить даже клинически.
Пиопневмоторакс – вид острой эмпиемы плевры (открытой, с бронхоплевральным сообщением), возникающей вследствие прорыва в плевральную полость легочного гнойника. Основными патологическим синдромами при его возникновении являются: плевропульмональный шок (за счет раздражения гноем и воздухом обширного рецепторного поля плевры); септический шок (вследствие резорбции плеврой большого количества микробных токсинов); клапанный напряженный пневмоторакс с коллапсом легкого, резким смещением средостения с нарушением оттока крови в системе полых вен. В клинической картине преобладают проявления сердечнососудистой недостаточности (падение АД, тахикардия) и дыхательной недостаточности (одышка, удушье, цианоз). Поэтому употребление термина «пиопневмоторакс» в качестве предварительного диагноза правомочно, так как обязывает врача к интенсивному наблюдению за больным, быстрой верификации диагноза и немедленному оказанию необходимой помощи («разгрузочной» пункции и дренированием плевральной полости).
Посттравматические и послеоперационные, эмпиемы плевры развиваются на фоне тяжелых изменений, вызванных травмой (операцией): нарушением целостности грудной клетки и связанными с ней расстройствами внешнего дыхания, травмой легкого, предрасполагающей к возникновению бронхоплеврального сообщения, кровопотерей, наличием свертков крови и экссудата в плевральной полости. При этом ранние проявления этих видов эмпием плевры (повышение температуры тела, нарушения дыхания, интоксикация) маскируются такими частыми осложнениями травм груди, как пневмония, ателектаз, гемоторакс, свернувшийся гемоторакс, что нередко обусловливает неоправданные задержки в полноценной санации плевральной полости.
Хроническая эмпиема плевры
характеризуется признаки хронической гнойной интоксикации, отмечаются периодические обострения гнойного процесса в плевральной полости, протекающие на фоне патологических изменений, поддерживающих хроническое гнойное воспаление: бронхиальных свищей, остеомиелита ребер, грудины, гнойного хондрита. Непременным атрибутом хронической эмпиемы плевры являются стойкая остаточная плевральная полость с толстыми стенками, состоящими из мощных пластов плотной соединительной ткани. В прилегающих отделах легочной паренхимы развиваются склеротические процессы, вызывающие развитие хронического процесса в легком - хронической пневмонии, хронического бронхита, бронхоэктазов, имеющих свою характерную клиническую картину.
7.2. Лабораторные методы исследования крови и мочи.
Общеклинические анализы крови и мочи, биохимические анализы крови направлены на выявление признаков интоксикации и гнойного воспаления, органной недостаточности.
а) В острый период заболевания отмечаются лейкоцитоз с выраженным сдвигом лейкоцитарной формулы влево, значительное увеличением СОЭ. В тяжелых случаях, особенно после предшествующей вирусной инфекции, а также при анаэробных деструктивных процессах лейкоцитоз может быть незначительным, а иногда количество лейкоцитов даже снижается, особенно за счет лимфоцитов, однако для этих случаев характерен наиболее резкий сдвиг формулы (до миелоцитов). Уже в первые дни болезни , как правило, нарастает анемия, особенно выраженная при неблагоприятном течении заболевания.
б) Наблюдается гипопротеинемия, связанная как с потерей белка с мокротой и гнойным экссудатом, так и с нарушением синтеза белков в печени из-за интоксикации. Повышается уровень С-реактивного протеина, лактатдегидрогеназы, креатинкиназы, трансаминаз. Вследствие преобладания катаболических процессов может быть повышено содержание глюкозы в крови. В остром периоде существенного увеличивается содержание фибриногена плазмы, однако при далеко зашедшем гнойном истощении оно может уменьшаться вследствие нарушения синтеза этого белка в печени. Изменения гемостаза проявляются в виде угнетения фибринолиза. Объем циркулирующей крови снижается более чем у половины больных, причем преимущественно за счет глобулярного объема. Резкая гипопротеинемия (30-40 г/л) ведет к появлению отеков. Задержка жидкости в интерстициальном секторе составляет в среднем 1,5 л, а у наиболее тяжело больных достигает 4 л. Гипераммониемия и гиперкреатининемия свидетельствуют о тяжелом, запущенном хроническом гнойном процессе, формировании хронической почечной недостаточности вследствие амилоидоза почек.
Составитель и редактор – Лишенко В.В., доцент кафедры хирургии и инновационных технологий ВЦЭРМ им. А.М. Никифорова МЧС России, начальник отделения гнойной легочной хирургии клиники госпитальной хирургии Военно-медицинской академии в период 1991-1998 гг.
Золотарев Д.В., кандидат медицинских наук, заведующий отделением гнойной торакальной хирургии ГБУЗ г. Москвы "Городская клиническая больница №23 им."Медсантруд" ДЗ г. Москвы; старший научный сотрудник НИО "Хирургическая инфекция" НИЦ ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Минздрава России, сотрудник отделения гнойной легочной хирургии Военно-медицинской академии в период 1996-1999 гг.
Скрябин С.А., заведующий отделением торакальной хирургии Мурманской областной клинической больницы им. П.Г. Баландина.
Попов В.И., доктор медицинских наук, заведующий отделением гнойной легочной хирургии Военно-медицинской академии в период 1998-2005 гг.
Кочетков А.В., доктор медицинских наук, профессор, главный хирург ВЦЭРМ им. А.М. Никифорова, сотрудник гнойного легочного отделения клиники им. П.А. Куприянова Военно-медицинской академии в период 19821986 гг.
Егоров В.И., кандидат медицинских наук, руководитель центра гнойной легочной хирургии г. Санкт-Петербурга.
Дейнега И.В., Зайцев Д.А., Великоречин А.С.
Консультанты: Профессор Чепчерук Г.С. Профессор Акопов А.Л.
ШИФР МКБ 10
J86.0 Пиоторакс с фистулой
J86.9 Пиоторакс без фистулы
Определение
Эмпиема плевры - гнойное (гнилостное) воспаление, развивающееся в плевральной полости с вовлечением в патологический процесс париетальной и висцеральной плевры.
Этиология и патогенез
Развитию гнойного или гнилостного воспаления в плевральной полости в подавляющем большинстве случаев предшествует (кроме прорывов в плевру гнойников из легкого, средостения и т. п.) первичная небактериальная экссудативная реакция плевры (неинфекционный экссудативный плеврит). Это связано с повышенной проницаемостью кровеносных и лимфатических капилляров кортикальных слоев легких, вовлеченных в перифокальную воспалительную реакцию при различных патологических процессах, прежде всего в легочной паренхиме, а также при травмах легкого и грудной стенки. Накоплению экссудата в плевральной полости способствует отек мезотелиального слоя, блокада всасывающих поверхностей плевры отложениями фибрина на ней.
Нередко предрасполагающим фактором для развития эмпиемы плевры является наличие неинфицированных плевритов другого генеза - инфекционно-аллергических (ревматических, ревматоидных), плевритов при коллагенозах (системная красная волчанка, узелковый периартериит), при постэмболическом инфаркте легкого, карциноматозе и мезотелиоме плевры. Жидкость в плевральной полости может скапливаться при недостаточности кровообращения, хилотораксе. Выраженная экссудативная реакция наблюдается при излиянии крови в плевральную полость (т. н. гемоплеврит) при закрытых повреждениях грудной клетки.
Проникновение микроорганизмов в плевральный экссудат - «инфицирование плеврита» - происходит различными путями. Лимфогенное инфицирование плевральной полости связано с ретроградным током тканевой жидкости при воспалительных процессах в легочной паренхиме (пневмония, бронхиты, гнойный бронхит, прикорневые абсцессы легких), гнойных процессах в брюшной полости (перитонит, панкреатит, поддиафрагмальный абсцесс).
Некоторые исследователи выделяют гематогенный путь проникновения инфекции в плевральную полость (сепсис, септическая эмболия сосудов малого круга кровообращения), однако в этих случаях нельзя достоверно
исключить и парапневмонический характер плеврита и эмпиемы плевры вследствие лимфогенного инфицирования плеврального содержимого. Прямое инфицирование плевральной полости с развитием эмпиемы плевры, когда микроорганизмы проникают в плевральную полость из окружающей среды с воздухом, инородными телами, ранящими снарядами, характерно для открытых травм грудной клетки, в том числе и оперативных вмешательств на органах грудной полости. При этом экссудативная реакция обусловлена и травмой плевры, и раздражением ее излившейся кровью, и самим инфекционным процессом. В этих случаях эмпиему плевры некоторые авторы называют первичной.
О непосредственном пути инфицирования плевральной полости говорят при прорыве в нее субкортикально расположенных гнойников легочной паренхимы. Попадание в плевральную полость большого количества содержимого гнойника вызывает бурную экссудативную реакцию, а резорбция микробных токсинов интактной плеврой в ранних стадиях развития процесса приводит к развитию инфекционно-токсического шока. Такой же механизм развития инфекционного процесса в плевральной полости наблюдается при гангрене легкого, когда гнилостному распаду подвергаются большие участки легочной паренхимы вместе с висцеральной плеврой. Постоянная микробная инвазия и распространенность процесса (вовлечение всех отделов плевры, в том числе париетальной) обуславливает особую тяжесть течения эмпиемы плевры с таким механизмом возникновения.
Дальнейшее развитие и характер инфекционного процесса в плевральной полости после проникновения в нее микроорганизмов зависит от многих факторов, однако наибольшее значение имеет состояние местного
и общего иммунитета, вид возбудителя.
В этиологической структуре эмпием плевры, по данным последних исследований, преобладают стафилококки, стрептококки, синегнойная палочка, протей. Более чем в трети случаев эти микроорганизмы находятся в ассоциации с многочисленными видами неклостридиальной анаэробной микрофлоры (бактероиды, фузобактерии, пептострептококки). В начальных стадиях развития заболевания наблюдается, как правило, усиление экссудативной реакции плевры, что наряду с угнетением резорбции вследствие блока тканевых структур в глубоких слоях плевры в результате воспаления, вызывает накопление жидкости в плевральной полости. Высокое содержание фибриногена в плевральном экссудате приводит к формированию значительных фибринозных напластований на стенках плевральной полости, образованию густого детрита, преимущественно в ее нижних отделах. При выраженной реактивности организма в плевральную полость мигрируют нейтрофильные лейкоциты, макрофаги, нарастают процессы фагоцитоза и экссудат быстро трансформируется в гнойный. С течением времени экссудативная фаза воспаления переходит в пролиферативную: формируются грануляции на плевральных листках, образующие впоследствии спайки (шварты). Наличие большого количества
плевральных шварт, преобладание пролиферативной реакции над экссудативной обуславливает более благоприятное течение эмпиемы плевры. Это связано с отграничением патологического процесса. При значительном снижении реактивности организма, угнетении репаративных процессов происходит распространение гнойного или гнилостного процесса, эмпиема приобретает тотальный характер, что при отсутствии своевременной помощи приводит к быстрой смерти больного.
Нередко развитие эмпиемы плевры происходит на фоне умеренного снижения показателей местного и общего иммунитета, что обуславливает торпидность течения процесса: отмечается значительный объем фибринозных отложений на плевральных листках, спайки между ними рыхлые, грануляции вялые, замедлено образование зрелой соединительной ткани. Такие особенности воспалительной реакции определяют наклонность к хроническому течению процесса, когда в толще организующихся фибринозных масс возникают новые очаги гнойного воспаления.
Однако наиболее частой причиной перехода острого гнойного процесса в хронический является постоянное инфицирование плевральной полости при наличии сообщения ее с очагом гнойной деструкции в легком (абсцесс, гангрена), при наличии гнойного процесса в тканях грудной клетки и ребрах (остеомиелит, хондрит), с формированием различного вида свищей - бронхоплевральных, плевролегочных.
Следует подчеркнуть, что гнойный экссудат из плевральной полости не резорбцируется. Представленный естественному течению гнойный процесс неминуемо заканчивается прорывом гнойника в бронхиальное дерево или наружу при расплавлении тканей грудной стенки (empyema necessitatis). Редко, при незначительном объеме гнойного экссудата, возможно его отграничение мощными спайками и длительное (годы) существование. Такие исходы, как правило, не приводят к выздоровлению, поскольку естественная санация плевральной полости в этих случаях невозможна и, после некоторого периода клинического благополучия вновь наступает рецидив гнойного воспаления.
Несмотря на перечисленные особенности течения воспалительного процесса в плевральной полости имеются и общие специфические проявления заболевания. К ним относится в первую очередь нарушение функции внешнего дыхания, связанное с выключением из дыхания сдавленной экссудатом легочной паренхимы на пораженной стороне, а при смещении средостения и противоположной. Нередко причиной опасных для жизни дыхательных расстройств является тотальный коллапс легкого при прорыве в плевральную полость легочного гнойника с формированием клапанного механизма (напряженный пиопневмоторакс). В поздние сроки от начала заболевания выраженность дыхательных расстройств определяется двумя факторами: степенью коллапса легкого (объемом эмпиемной полости) и состоянием легочной паренхимы, поскольку длительное нахождение легкого в спавшемся состоянии на фоне гнойного поражения висцеральной плевры, приводит к глубоким необратимым склеротическим изменениям
легочной ткани (плеврогенный цирроз легкого). Другим характерным общим, системным проявлением гнойно-воспалительного процесса в плевральной полости является интоксикация, связанная с резорбцией микробных токсинов, ведущая при высоком ее уровне к выраженной полиорганной недостаточности в остром периоде (токсический нефрит, миокардит), а в последующем приводит к амилоидозу.
Таким образом, ключевыми звеньями патогенеза эмпиемы плевры являются:
1. Наличие жидкости в плевральной полости в результате развития первичного патологического процесса (небактериального плеврита, гидроторакса) или травмы.
2. Инфицирование плевральной полости и развитие гнойного воспаления, особенности течения которого определяются состоянием резистентности организма, вирулентностью микрофлоры.
1. По сообщению с внешней средой
Эмпиема плевры
Закры тая |
Открытая |
||||
сообщается(сообщаетсявнешнейс |
|||||
не сообщаетсясообщаетсявнешней |
внешнейсредойсредой)) |
||||
внешней средой) |
|||||
С плеврокожным свищом - с бронхоплевральным свищом
С бронхоплеврокожным свищом - с плевроорганным свищом - с бронхоплевроорганным свищом
Решетчатое легкое (дискуссионный вопрос)

2 . По объему
Эмпиема плевры
Тотальная |
Субтотальная |
Отграниченная |
||
При Rg исследовании |
Определяется только |
При ошвартовании |
||
легочная ткань не |
||||
верхушка легкого |
экссудата |
|||
определяется |
||||
По локализации
По патогенезу
- парапневмоническая;
Вследствие гнойно-деструктивных заболеваний легких;
- посттравматическая;
- послеоперационная.
3. Большинство авторов выделяют по длительности течения патологического процесса острую, подострую и хроническую эмпиему плевры. Однако такое деление эмпиемы плевры только по продолжительности заболевания, а в некоторых случаях, и наличию морфологических признаков хронического воспаления (формирование зрелой соединительной ткани) носит условный характер. У некоторых пациентов с выраженными репаративными способностями происходит быстрая фибротизация фибринозных напластований на плевре, а у других эти процессы настолько угнетены, что адекватная фибринолитическая терапия позволяет «очистить» плевральные листки даже в отдаленные сроки (6-8 нед) от начала заболевания. Таким образом, в качестве классификационного признака острой или хронической эмпиемы плевры (при наличии легкого) следует, по-видимому, использовать морфологические изменения не в плевре, а в легочной паренхиме (плеврогенный цирроз легкого), которые и служат критерием оценки результатов лечения, определяют адекватный объем оперативного вмешательства. Признаком развития хронической
эмпиемы плевры после пневмонэктомии следует считать наличие патологических процессов - бронхиальных свищей, остеомиелита ребер и грудины, гнойного хондрита, инородных тел - обусловливающих невозможность ликвидации гнойного процесса в остаточной полости без дополнительной операции. Таким образом, для излечения хронической эмпиемы плевры требуется радикальное оперативное вмешательство, при острой эмпиеме плевры излечение может быть достигнуто без радикальных операций (плеврэктомия с декортикацией, в сочетании с резекцией легкого, ребер, грудины и т.д.).
В то же время использование в качестве ориентированного критерия продолжительность заболевания (до 1 мес - острая, до 3 мес - подострая, свыше 3 мес - хроническая) при формулировке предварительного диагноза представляется оправданным, поскольку позволяет очертить круг исследований, необходимых для верификации диагноза и определения адекватной лечебной программы.
С учетом приведенных обстоятельств, к хронической эмпиеме плевры можно отнести и патологический процесс, получивший название «решетчатое легкое». Этим термином обозначается состояние, развивающееся после ранений (операций) груди и легкого, когда к обширному дефекту грудной клетки «припаивается» легочная ткань с множеством мелких бронхиальных свищей.
Клинические проявления и диагностика
Клинические проявления эмпиемы плевры весьма разнообразны, что обусловлено различными механизмами развития патологических изменений в плевральной полости, особенностями течения инфекционного процесса у каждого конкретного больного и объемом предшествовавшего лечения. Они зависят преимущественно от распространенности и локализации. Однако в подавляющем большинстве случаев, отчетливо проявляются симптомы
- общей гнойной интоксикации
- расстройства дыхания
- различной степени выраженности «местные» проявления.
Несмотря на общность основных клинических проявлений эмпиемы плевры, необходимо знать особенности, которые имеют некоторые отдельные виды этого заболевания.
Пиопневмоторакс - вид острой эмпиемы плевры (открытой, с бронхоплевральным сообщением, протекающей на фоне острого гнойнодеструктивного процесса в легком), возникающей вследствие прорыва в плевральную полость легочного гнойника. Этот термин ввел в обиход С. И. Спасокукоцкий (1935 г.) для обозначения тяжелого, «...острого состояния, возникающего во время, а также в ближайшее после излияния гноя и выхождения воздуха в плевральную полость из абсцесса легкого...», когда «...наблюдается то более, то менее отчетливо выраженное состояние шока
или, во всяком случае, значительное ухудшение состояния больного». Указанные изменения при пиопневмотораксе связаны в момент его
возникновения с развитием плевропульмонального шока, вызываемого раздражением гноем и воздухом обширного рецепторного поля плевры, септического шока вследствие резорбции плеврой большого количества микробных токсинов. Однако наибольшую опасность для жизни больного представляет возникновение клапанного механизма, приводящего к развитию напряженного пневмоторакса, характеризующегося значительным повышением давления в плевральной полости, коллапсом легкого, резким смещением средостения с нарушением оттока крови в системе полых вен. В клинической картине преобладают проявления сердечнососудистой недостаточности (падение АД, тахикардия) и дыхательной недостаточности (одышка, удушье, цианоз). Промедление с оказанием экстренной помощи («разгрузочной» пункции и дренированием плевральной полости) может оказаться фатальным для больного. Поэтому употребление термина «пиопневмоторакс» в качестве предварительного диагноза правомочно, так как обязывает врача к интенсивному наблюдению за больным, быстрой верификации диагноза, а весь медицинский персонал - к немедленному оказанию необходимой помощи.
Особенностью клинических проявлений посттравматических, в том числе послеоперационных эмпием плевры, является развитие инфекционного процесса на фоне тяжелых изменений, вызванных травмой (операцией): нарушением целостности грудной клетки и связанными с ней расстройствами внешнего дыхания, травмой легкого, предрасполагающей к возникновению бронхоплеврального сообщения, кровопотерей, наличием свертков крови и экссудата в плевральной полости. При этом ранние проявления этих видов эмпием плевры (повышение температуры тела, нарушения дыхания, интоксикация) маскируются такими частыми осложнениями травм груди, как пневмония, ателектаз, гемоторакс, свернувшийся гемоторакс, что нередко обуславливает неоправданные задержки в полноценной санации плевральной полости.
В клинической картине хронической эмпиемы плевры превалируют признаки хронической гнойной интоксикации, отмечаются периодические обострения гнойного процесса в плевральной полости, протекающие на фоне патологических изменений, поддерживающих хроническое гнойное воспаление: бронхиальных свищей, остеомиелита ребер, грудины, гнойного хондрита. Непременным атрибутом хронической эмпиемы плевры являются стойкая остаточная плевральная полость с толстыми стенками, состоящими из мощных пластов плотной соединительной ткани. В прилегающих отделах легочной паренхимы развиваются склеротические процессы, вызывающие развитие хронического процесса в легком - хронической пневмонии, хронического бронхита, бронхоэктазов, имеющих свою характерную клиническую картину.
На современном уровне диагностики верификация диагноза «эмпиема плевры», а также отнесение ее к одному из видов, невозможно без
применения лучевых методов исследования. Наиболее информативным методом рентгенологического исследования при ЭП является компьютерная томография , современные возможности которой получать 3D-изображение, позволяет прямо во время исследования получить данные для формулирования диагноза по всем классификационным категориям. Более простым методом рентгенологического исследования является
полипозиционная рентгеноскопия . Она позволяет точно установить локализацию патологического процесса, определить степень отграничения экссудата (свободный или осумкованный), а также достаточно точно определить его объем.
Для точного определения размеров полости эмпиемы, ее конфигурации, состояния стенок (толщина, наличие фибринозных напластований), а также верификации и уточнения локализации бронхоплеврального сообщения должна выполняться полипозиционная плеврография , в том числе в латеропозиции . Для ее проведения в плевральную полость через дренаж (реже - пункционно), вводится 20-40 мл водорастворимого контрастного вещества.
Весьма информативным исследованием является УЗИ плевральной полости.
Этот метод позволяет более подробно оценить характер содержимого плевральной полости (количество и характер фибринозных напластований, толщину слоя жидкости непосредственно перед началом пункции и т.п.).
При наличии плеврокожного свища ценную информацию можно получить при фистулографии , выполняемой при рентгенологическом или КТ-исследовании.
Эндоскопические методы (бронхоскопия, торакоскопия ), а также ультразвуковое сканирование позволяют получить более детальное представление о характере морфологических изменений в плевральных листках, в плевральной полости и в легочной ткани.
Бронхоскопия, выполняемая у больных с эмпиемой плевры, преследует цель исключить центральный рак легкого, нередко вызывающий канцероматоз плевры (раковый плеврит), трансформирующийся в эмпиему плевры при инфицировании экссудата; провести санацию трахеобронхиального дерева при наличии деструктивного процесса в легких, исследовать промывные воды бронхов (посев и т.д.) с целью установления микробиологического агента и подбора рациональной антибактериальной терапии. Ценную информацию можно получить, сочетая бронхоскопию с введением в плевральную полость па дренажу красящего раствора витального красителя (ретроградная хромобронхоскопия). По тому, как краситель поступает в просвет субсегментарных и сегментарных бронхов можно точно определить не только локализацию, но и распространенность бронхоплеврального сообщения. В некоторых случаях, информацию о локализации бронхоплеврального свища можно получить при селективной бронхографии путем введения водорастворимого контрастного вещества через канал фибробронхоскопа, установленного в зональный бронх, с
Листов с дальнейшим скоплением гнойных масс в плевральной полости. Недуг требует немедленного и комплексного лечения, так как в противном случае возможно развитие массы осложнений.
Краткая информация о заболевании
Эмпиема плевры (МКБ-10 присвоила данной патологии код J86) представляет собой тяжелое заболевание, которое сопровождается воспалением листков плевры. При этом в анатомических полостях (плевральной полости в данном случае) начинают накапливаться гнойные массы.
Как свидетельствует статистика, мужчины сталкиваются с подобной болезнью в три раза чаще, чем представительницы прекрасного пола. В большинстве случаев эмпиема является осложнением других патологий.
Причины развития недуга
Причины эмпиемы плевры могут быть разными. Если речь идет о первичной форме заболевания, то пусковыми механизмами в данном случае является активность патогенных микроорганизмов, проникновение в полость крови или воздуха, а также значительное снижение иммунитета. Первичная эмпиема (в медицине недуг также фигурирует под названием «гнойный плеврит») развивается при:
- нарушении целостности грудной клетки на фоне травмы или ранения;
- ранее перенесенных хирургических вмешательствах, если они привели к образованию бронхиальных свищей;
- торакоабдоминальных повреждениях грудной клетки.
Вторичный гнойный плеврит развивается на фоне других патологий. Список их довольно внушительный:
- гнойные процессы в любой системе органов;
- воспаление тканей легких;
- образование абсцесса в тканях легкого;
- онкологические заболевания дыхательной системы;
- спонтанный пневмоторакс (нарушение целостности плевральной полости);
- воспаление аппендикса;
- язвенную болезнь желудка и кишечного тракта;
- гангрену легких;
- холецистит;
- перитонит;
- образование гнойников в печени;
- сепсис;
- остеомиелит;
- разрыв пищевода;
- воспаление перикарда;
- воспалительные процессы в поджелудочной железе;
- инфекционные заболевания органов дыхательной системы;
- туберкулез.
Стоит отметить, что недуг может быть вызван активацией некоторых патогенных микроорганизмов, в частности, пневмококков, стрептококков, стафилококков, туберкулезной палочки, болезнетворных грибков и анаэробных бактерий. Возбудители могут попадать в ткани дыхательной системы вместе с током крови и лимфы из других органов.
Эмпиема плевры: классификация
На сегодняшний день существует множество схем, позволяющих классифицировать подобную патологию, ведь во внимание нужно принимать самые разные факторы.
Например, в зависимости от особенности и длительности течения выделяют острую и хроническую эмпиему плевры. Симптомы подобных форм могут быть разными. Например, при остром воспалительно-гнойном процессе на первых план выходят признаки интоксикации, при этом заболевание длится менее месяца. Если речь идет о хронической форме недуга, то симптомы более смазаны, но беспокоят пациента в течение длительного времени (более 3 месяцев).
В зависимости от характера экссудата эмпиема может быть гнойной, специфической, гнилостной и смешанной. Существует закрытая (гнойные массы содержатся в плевральной полости и не выходят наружу) и открытая форма заболевания (наблюдается формирование свищей между плеврой и легкими, бронхами, кожей, сквозь которые циркулирует экссудат).
Во внимание принимают и объем образованного гноя:
- малая эмпиема — объем гнойных масс не превышает 250 мл;
- средняя, при которой объем экссудата равен 500-1000 мл;
- большая эмпиема — наблюдается скопление большого количества гноя (более 1 литра).
В зависимости от расположения очага патологический процесс может быть как одно-, так и двухсторонним. Разумеется, все эти характеристики важны для составления эффективной схемы лечения.
Стадии развития недуга

На сегодняшний день выделяют три стадии развития данной патологии.
- Первая фаза — серозная. В плевральной полости начинает накапливаться серозный выпот. Если на этом этапе пациенту не была предоставлена соответствующая помощь, то в серозной жидкости начинается активно размножение гноеродной флоры.
- Вторая стадия — фиброзно-серозная. Экссудат в плевральной полости становится мутным, что связано с активностью патогенных бактерий. На поверхности париетальных и висцеральных листков образуется фибринозный налет. Постепенно между листами формируются спайки. Между листками накапливается густой гной.
- Третья стадия — фиброзная. На этом этапе наблюдается образование плотных спаек, которые сковывают легкое. Поскольку легочная ткань не функционирует нормально, то она также подвергается фиброзным процессам.
Симптомы патологии

Острая форма эмпиемы легких сопровождается весьма характерными симптомами.
- Температура тела пациента повышается.
- Присутствуют и другие симптомы интоксикации, в частности, озноб, боль и ломота в мышцах, сонливость, слабость, потливость.
- Характерным признаком эмпиемы является кашель. Сначала он сухой, но постепенно становится продуктивным. При кашле выделяется мокрота зеленовато-желтого, серого или ржаного оттенка. Нередко выделения имеют крайне неприятный запах.
- К перечню симптомов относят и одышку — сначала она появляется лишь во время физической активности, но затем беспокоят пациента и в состоянии покоя.
- По мере прогрессирования патологии появляются боли в грудине, которые усиливаются на выдохе и вдохе.
- Изменение работы дыхательной системы сказывается и на функционировании сердца, вызывая те или иные нарушения его ритма.
- Пациенты жалуются на постоянную слабость, быструю утомляемость, снижение работоспособности, чувство разбитости, отсутствие аппетита.
- Нарушения работы дыхательной системы порой сопровождается и некоторыми внешними симптомами. Например, кожа на губах и кончиках пальцев пациента приобретает синюшный оттенок.
Как свидетельствует статистика, примерно в 15% случаев процесс переходит в хроническую форму. При этом клиническая картина выглядит по-другому. Симптомы интоксикации отсутствуют, равно как и повышение температуры. Кашель беспокоит пациента постоянно. Пациенты также жалуются на периодически возникающие головные боли. При отсутствии лечения развиваются различные деформации грудной клетки, а также сколиоз, что связано с некоторыми компенсаторными механизмами.
Возможные осложнения
Как свидетельствует статистика, правильно подобранное лечение помогает справиться с эмпиемой плевры. Осложнения, тем не менее, возможны. Список их следующий:
- дистрофические изменения почек;
- серьезные поражения миокарда, почек и некоторых других органов;
- формирование тромбов, закупорка сосудов;
- полиорганная недостаточность;
- образование бронхоплевральных свищей;
- развитие амилоидоза;
- тромбоэмболия легочной артерии, связанная с тромбозом (требует экстренного хирургического вмешательства, так как в противном случае высока вероятность летального исхода).
Как можно увидеть, последствия недуга весьма опасны. Именно поэтому ни в коем случае не стоит игнорировать симптомы заболевания и отказываться от помощи квалифицированного специалиста.
Диагностические мероприятия

Диагностика эмпиемы плевры крайне важна. Перед врачом стоит задача не только подтвердить наличие пиоторакса, то также определить характер патологического процесса, степень его распространения, причины возникновения.
- Для начала проводится сбор анамнеза, изучение медицинских данных пациента. При внешнем осмотре грудной клетки может заметить ту или иную степень деформации, выбухание или сглаживание межреберий. Если речь идет о хронической эмпиеме плевры, то у пациента имеется сколиоз. Весьма характерным является опущение плеча и выпячивание лопатки со стороны поражения.
- Обязательно проводится аускультация.
- В дальнейшем пациента направляют на различные исследования. Обязательными являются лабораторные анализы крови и мочи, во время которых можно определить наличие воспалительного процесса. Проводится микроскопическое исследование мокроты и аспирированной жидкости.
- Образцы экссудата используют для бактериального посева. Такая процедура позволяет определить род и вид возбудителя, проверить степень его чувствительности к тем или иным лекарствам.
- Информативными являются рентгеноскопия и рентгенография легких. На снимках пораженные участки затемнены.
- Плеврофистулография — процедура, которая помогает обнаружить свищи (если они имеются).
- Провидится также плевральная пункция и ультрасонография плевральной полости.
- Иногда пациента дополнительно отправляют на магнитно-резонансную и/или компьютерную томографию. Такие исследования помогают врачу оценить структуру и функционирование легких, обнаружить скопление экссудата и оценить его объем, диагностировать наличие тех или иных осложнений.
На основе полученных данных врач подбирает соответствующие препараты и составляет эффективную схему лечения.
Терапевтическое лечение

Лечение эмпиемы плевры в первую очередь предусматривает удаление гнойных масс — это может быть осуществлено как во время пункции, так и посредством полноценного вскрытия грудной клетки (к этому методу прибегают лишь в крайнем случае).
Поскольку образование гнойного экссудата в той или иной мере связано с активностью патогенных микроорганизмов, то в схему терапии обязательно вводят антибиотики широко спектра воздействия в форме таблеток. Эффективными считаются препараты из группы аминогликозидов, цефалоспоринов, фторхинолонов. Кроме того, иногда антибактериальные средства вводят непосредственно в плевральную полость для достижения максимального результата.
Иногда пациентам назначают переливание белковых препаратов, например, специальных гидролизатов, альбумина, очищенной плазмы крови. Дополнительно вводятся растворы глюкозы и электролитов, которые помогают восстановить работу организма.
Обязательной является иммуномодулирующая терапия, а также прием витаминных комплексов — это помогает усилить работу иммунной системы, что, в свою очередь, способствует быстрому восстановлению организма. Проводится и Например, при выраженной лихорадке используются жаропонижающие и нестероидные противовоспалительные средства.
После того как симптомы эмпиемы станут менее выраженными, пациентам рекомендуют физиотерапию. Специальная дыхательная гимнастика помогает укрепить межреберные мышцы, нормализовать работу легких, насытить организм кислородом. Полезным будет и лечебный массаж, который также помогает очистить легкие от мокроты, улучшить самочувствие организма. Дополнительно проводятся сеансы лечебной гимнастики. Неплохие результаты дает и ультразвуковая терапия. Во время реабилитации врачи рекомендуют пациентам пройти восстановительное санаторно-курортное лечение.
Когда необходимо хирургическое вмешательство?

К сожалению, иногда справиться с заболеванием помогает лишь хирургия. Эмпиема плевры, которая характеризуется хроническим течением и скоплением большого количества гноя, требует оперативного вмешательства. Подобные методы терапии позволяют снять симптомы интоксикации, ликвидировать свищи и полости, расправить пораженное легкое, удалить гнойный экссудат и санировать плевральную полость.
Иногда выполняется торакостомия с последующим открытым дренированием. Иногда врач принимает решение об удалении некоторых участков плевры с дальнейшей декортикацией пораженного легкого. Если имеются свищи между тканями плевры, бронхов, легких и кожи, то хирург их закрывает. В том случае, если патологический процесс распространился не легкие, то врач может принять решение о частичной или полной резекции пораженного органа.
Средства народной медицины

Терапия при подобном заболевании обязательно должна быть комплексным. И иногда допускается применение различных растительных средств.
- Эффективным считается обычный лук. Готовить лекарство просто. Очистите луковицу средних размеров от шелухи, промойте и нарежьте. Далее нужно отжать сок и смешать его с натуральным медом (в равных количествах). Лекарство рекомендуют принимать дважды в сутки по столовой ложке. Считается, что средство превосходно справляется с кашлем, облегчает отхождение мокроты.
- В домашних условиях можно приготовить эффективный муколитический сбор. Нужно смешать равные количества корневища девясила, травы мать-и-мачехи, мяты, цветков липы и корня солодки. 20 г растительной смеси нужно залить стаканом кипятка, после чего дать настояться. Средство после остывания процеживанием и разделяем на три равные порции — их нужно выпить в течение дня. Каждый день нужно готовить свежее лекарство.
- Эффективным считается и полевой хвощ. 20 г сухой травы растения (измельченной) нужно залить 0,5 л кипятка. Емкость нужно накрыть и оставить на четыре часа в теплом месте, после чего настой процедить. Принимать рекомендуется по 100 мл четыре раза в сутки в течение 10-12 дней.
- Есть лекарственный сбор, облегчающий процесс дыхания и помогающий справляться с одышкой. Нужно смещать в равных количествах траву бессмертника, высушенных цветков календулы с листами смородины, пижмой и черемухой. Столовую ложку смеси заливают стаканом кипятка и настаивают. Принимать нужно три раза в сутки по 2-3 столовые ложки.
- Есть имеются проблемы с работой дыхательной системы, то нужно смешать в равных количествах натуральный мед и свежий сок редьки. Травники рекомендуют принимать лекарство по ложке (столовой) трижды в день.
Разумеется, использовать домашние средства можно лишь с разрешения специалиста.
К сожалению, специфических профилактических средств не существует. Тем не менее врачи советуют придерживаться некоторых правил:
- все воспалительные заболевания (особенно в том случае, когда они сопровождаются гнойным процессом) требуют своевременной терапии;
- важно укреплять иммунную систему, так как это снижает риск развития подобных заболеваний (нужно правильно пытаться, закалывать организм, принимать витамины, проводить время на свежем воздухе);
- не стоит избегать профилактических осмотров — чем раньше будет обнаружено заболевание, тем меньше вероятность развития тех или иных осложнения.
Стоит отметить, что в большинстве случаев подобное заболевание хорошо поддается терапии. Эмпиема плевры не зря считается опасной патологией — игнорировать ее не стоит. Согласно статистике, примерно у 20% пациентов развиваются те или иные осложнения. Летальность при подобном заболевании колеблется в пределах от 5 до 22%.
Эмпиема плевры - среди специалистов из области пульмонологии такое заболевание также известно под названием пиоторакс и гнойный плеврит. Патология характеризуется воспалением и скопление больших объёмов гнойного экссудата в плевральной полости. Практически во всех случаях недуг носит вторичный характер, т. е. формируется на фоне острых или хронических процессов, негативно влияющих на лёгкие или бронхи. В некоторых случаях воспаление развивается после травмирования грудной клетки.
Пиоторакс не обладает специфической клинической картиной - она свойственна большому количеству заболеваний, поражающих лёгкие. Наиболее яркими считаются такие симптомы, как стойкое повышение температурных показателей, обильное потоотделение, озноб и одышка.
Поставить правильный диагноз клиницист сможет только после изучения данных инструментальных обследований пациента. Кроме этого, процесс диагностирования также включает в себя лабораторные тесты и ряд манипуляций, выполняемых лично врачом.
Тактика терапии будет диктоваться вариантом течения воспалительного процесса, например, при острой форме на первый план выходят консервативные методики, а при хронической - зачастую обращаются к хирургическому вмешательству.
В международной классификации болезней десятого пересмотра такая патология не имеет отдельного шифра, а относится с категории «другие поражения плевры». Таким образом, код по МКБ-10 будет J94.
Этиология
Поскольку воспаление с очагом в плевральной полости может быть первичным и вторичным, то и предрасполагающие факторы принято разделять на несколько категорий. Наиболее часто, примерно в 80% ситуаций, патология развивается на фоне протекания иных патологических процессов, к которым можно отнести:
- формирование ;
- онкологию данной области;
- или ;
- лёгкого;
- гнойные процессы в независимости от локализации;
- и гнойники в печени;
- разрыв пищевода;
- инфекции органов дыхательной системы;
- перенос болезнетворных бактерий с потоком лимфы или крови из других очагов. Наиболее часто возбудителями болезни выступают грибки, туберкулёзная палочка, и анаэробные бактерии.
Первичная эмпиема плевры в подавляющем большинстве ситуаций развивается из-за:
- раневого или травматического нарушения структурной целостности грудной клетки;
- торакоабдоминальных повреждений грудины;
- перенесённых ранее операций, которые могут стать причиной образования бронхиальных свищей.
Из всего вышеуказанного следует, что пусковыми механизмами болезни выступают снижение сопротивляемости иммунной системы, проникновение воздуха или крови в плевральную полость, а также патогенные микроорганизмы.
Классификация
Опираясь на вышеуказанные этиологические факторы, принято выделять такие типы недуга:
- парапневмонический;
- послеоперационный;
- посттравматический;
- метапневмонический.
Разделение патологического процесса в зависимости от длительности протекания:
- острая эмпиема плевры - является таковой, если симптоматика сохраняется менее месяца;
- подострая эмпиема плевры - клинические признаки недуга тревожат человека от 1 до 3 месяцев;
- хроническая эмпиема плевры - клиническая картина не угасает более 3 месяцев.
Учитывая характер воспалительного экссудата пиоторакс бывает:
- гнойным;
- гнилостным;
- специфическим;
- смешанным.
Классификация по расположению очага и распространённости воспаления предполагает существование:
- односторонней и двухсторонней эмпиемы плевры;
- тотальной и субтотальной эмпиемы плевры;
- отграниченной эмпиемы плевры, которая, в свою очередь, делится на апикальную или верхушечную, паракостальную или пристеночную, базальную или наддиафрагмальную, междолевую и парамедиастенальную.
По объёмам выделенного гноя различают:
- малую эмпиему - от 200 до 250 миллилитров;
- среднюю эмпиему - от 500 до 1000 миллилитров;
- большую эмпиему - более 1 литра.
Помимо этого, патология бывает:
- закрытой - это означает, что гнойно-воспалительная жидкость не выходит наружу;
- открытой - в таких ситуациях на теле пациента формируются свищи, например, бронхоплевральные, плеврокожные, бронхоплевральнокожные и плевролегочные.
По мере своего прогрессирования эмпиема плевры проходит несколько стадий развития:
- серозную - протекает с формированием серозного выпота в полости плевры. Своевременно начатая терапия способствует полному выздоровлению без развития каких-либо осложнений. В случаях неадекватно подобранных антибактериальных веществ заболевание переходит в следующую форму;
- фиброзно-гнойную - на фоне увеличения численности патогенных бактерий воспалительная жидкость становится мутной, т. е. гнойной. Помимо этого, образуется фиброзный налёт и спайки;
- фиброзной организации - осуществляется формирование плотных плевральных шкварт - они как панцирь покрывают больное лёгкое.
Симптоматика
Клиническая картина в остром и хроническом варианте протекания недуга будет несколько отличаться. Например, симптомы эмпиемы плевры в острой форме представлены:
- сильным сухим кашлем, который через некоторое время становится продуктивным, т. е. с выделением мокроты - она может обладать серым, зеленоватым, желтоватым или ржавым оттенком. Нередко мокрота сопровождается зловонным запахом;
- одышкой, возникающей как на фоне физической активности, так и в состоянии покоя;
- повышением температурных показателей;
- болями в грудине, появляющимися на вдохе и выдохе;
- организма;
- понижением работоспособности;
- чувством разбитости;
- слабостью и быстрой утомляемостью;
- снижением аппетита;
- синюшностью губ и кончиков пальцев;
- нарушением сердечного ритма.
Примерно в 15% случаев острое течение переходит в хроническое, которое отличается слабым проявлением вышеуказанной симптоматики, но присутствием деформации грудной клетки, и головных болей.

Диагностика
Чтобы поставить правильный диагноз необходимо осуществление целого комплекса мероприятий - начиная от физикального осмотра и заканчивая инструментальными процедурами.
Первый этап диагностирования направлен выполнение клиницистом таких манипуляций:
- изучение истории болезни - для поиска патологического фактора, послужившего источником развития воспалительного процесса в плевральной полости;
- сбор и анализ жизненного анамнеза - для установления факта травмирования грудины или перенесённой операции в этой области;
- тщательный осмотр грудной клетки, прослушивание при помощи фонендоскопа с обязательной перкуссией;
- детальный опрос больного - для установления первого времени появления симптоматики и определения степени её выраженности. Такая информация поможет выяснить характер и форму протекания патологии.
Второй шаг диагностирования предполагает проведение таких лабораторных исследований:
- общеклинический анализ крови;
- бактериальный посев воспалительного экссудата;
- биохимия крови;
- бактериоскопия мазка;
- микроскопическое изучение аспирированной жидкости и мокроты;
- общий анализ урины.
Завершающий этап диагностики эмпиемы плевры - это инструментальные процедуры. К ним стоит отнести:
- рентгенографию грудины;
- плеврофистулография - покажет наличие свищей;
- ультрасонография плевральной полости;
- КТ и МРТ лёгких;
- плевральную пункцию.

Подобный недуг следует дифференцировать от:
- воспалительного поражения лёгкого;
- и абсцесса лёгкого;
- специфических поражений плевры;
- злокачественных или доброкачественных опухолей лёгких.
Лечение
Устранение такого заболевания подразумевает проведение как консервативных, так и хирургических терапевтических методик. Неоперабельная тактика терапии включает в себя:
- введение противомикробных средств;
- пероральный приём антибактериальных веществ;
- дезинтоксикационное лечение;
- применение витаминных комплексов;
- переливание белковых препаратов, растворов с глюкозой и электролитов;
- плазмаферез и плазмоцитоферез;
- гемосорбцию и УФО крови;
- дыхательную гимнастику и ЛФК;
- ультразвук;
- лечебный массаж грудной клетки, который может быть вибрационным, перкуторным и классическим.
Консервативная терапия также предусматривает использование народных средств медицины, однако альтернативное лечение должно быть обязательно согласовано и одобрено лечащим врачом. Такой вариант избавления от болезни направлен на приготовление отваров, в состав которых могут входить такие целебные травы и растения:
- анис и солодка;
- алтей и шалфей;
- полевой хвощ и сушеница;
- цветки липы и берёзовые почки;
- мать-и-мачеха и корень девясила.
Помимо этого, народная медицина не запрещает использование:
- напитка из сока луковицы и мёда;
- смеси из мякоти вишен и оливкового масла;
- снадобья из сока алоэ и липового мёда;
- сока чёрной редьки, смешанного с мёдом.
Хирургическое лечение эмпиемы плевры позволяет:
- эвакуировать гнойный экссудат;
- уменьшить интоксикацию;
- расправить лёгкое;
- ликвидировать полости эмпиемы.
Операция может быть проведена несколькими способами:
- лечебной бронхоскопией;
- плеврэктомией с последующей декортикацией больного лёгкого;
- торакостомией - это открытое дренирование;
- интраплевральной торакопластикой;
- закрытием бронхоплеврального свища;
- резекцией лёгкого.

Врачебное вмешательство наиболее часто применяется при хроническом течении болезни.
Несмотря на то что терапия эмпиемы плевры - это долгий, тяжёлый и сложный процесс, практически всегда удаётся добиться полного выздоровления.
Возможные осложнения
Воспаление плевральных листков может привести к таким последствиям:
- дистрофические изменения печени, почек и миокарда;
- формирование тромбов;
- септикопиемия;
- бронхоплевральные свищи;
Профилактика и прогноз
Для снижения вероятности развития эмпиемы плевры используются общие профилактические мероприятия, среди которых:
- повышение сопротивляемости иммунной системы;
- избегание травмирования и ранения грудной клетки;
- при необходимости осуществления операции на грудине отдавать предпочтение малоинвазивным методикам;
- своевременное обнаружение и комплексное лечение любых инфекционных процессов в организме, а также недугов, которые могут привести к воспалительному поражению плевры;
- регулярное посещение медицинского учреждения для прохождения полного профилактического осмотра.
Прогноз такой болезни зачастую благоприятный - благодаря комплексной терапии удаётся достичь полного выздоровления. Однако стоит отметить, что примерно у 20% пациентов наблюдается возникновение осложнений. Летальность при диагнозе эмпиема плевры составляет 15%.